Острый бронхит
| Острый бронхит | |
|---|---|
 | |
| Медицинская специальность | пульмонология |
Острый бронхит — клинический синдром, в основе которого лежит кашель из-за острого (самоограниченного) воспаления средних и больших дыхательных путей, называемых бронхами, без признаков пневмонии[1][2]. Обычно вызывается вирусами[3] и часто начинается с симптомов, типичных для синдрома простуды[4]. Общие симптомы могут длиться в течение 7—10 дней[5], кашель же может сохраняться в течение нескольких недель после того, как организм справится с инфекцией[6]. Кашель при остром бронхите обычно длится в течение 2—3 недель, но гиперреактивность воздухоносных путей может сохраняться до 5—6 недель[7].
Вирусная инфекция является причиной более чем 90% случаев заболевания[8]. Бактерии встречаются лишь в 1 %—10 % случаев[9], однако их роль в развитии острого бронхита является спорной, поскольку бактериальная инвазия пока не обнаруживалась при анализе проб бронхиальной ткани[10]. Вирусы могут распространяться по воздуху при кашле или при прямом контакте[8]. Факторы риска включают воздействие табачного дыма, пыли и загрязнения воздуха. Небольшое количество случаев связано с высоким уровнем загрязнения воздуха или с бактериями, такими как Mycoplasma pneumoniae или Bordetella pertussis[11]. Диагноз обычно основывается на симптомах[12]. Цвет мокроты не указывает на вирусную или бактериальную инфекцию[13]. Определение патогена среди амбулаторных пациентов обычно не требуется[14]. Схожие с острым бронхитом симптомы могут быть и при других заболеваниях, которые включают в себя астму, пневмонию, бронхиолит, бронхоэктазы и ХОБЛ[15][16]. Рентген грудной клетки может быть полезен для выявления пневмонии.
Профилактика заключается в избегании курения и других раздражителей лёгких, а также в частом мытье рук и вакцинации против гриппа[17][18]. Лечение острого бронхита обычно включает в себя отдых, а также парацетамол и нестероидные противовоспалительные препараты для снижения высокой температуры[19][20]. Доводов в пользу использования лекарств от кашля мало, и они не рекомендуются детям младше шести лет[15][21]. Как правило, не следует использовать антибиотики[22]. Исключение составляют случаи, когда острый бронхит вызван коклюшем[23]. Предварительные данные подтверждают, что мёд и пеларгония помогают в облегчении симптомов[24]. Рекомендации врачам также включают уважительное выслушивание жалоб пациента и обсуждение возможностей лечения[25].
Острый бронхит является одним из самых распространенных заболеваний. По крайней мере один раз в год им болеют около 5 % взрослых и около 6 % детей[26]. Чаще встречается осенью и зимой[27]. Более 10 миллионов человек в США ежегодно посещают врача из-за острого бронхита, примерно 70 % из них получают антибиотики, которые в подавляющем большинстве из этих случаев не нужны[19]. Проведено много исследований по части использования антибиотиков при остром бронхите, и предпринимаются попытки снизить частоту их использования[28].
Общие сведения[править | править код]
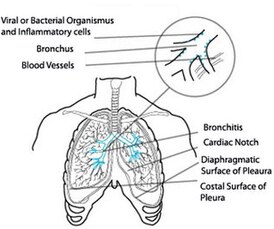
Острый бронхит является воспалением бронхов — больших и средних дыхательных путей[2][29]. У многих в воспаление оказывается вовлечена трахея, в этом случае острый бронхит сопровождается острым трахеитом с соответствующими симптомами[30]. Термин «трахеобронхит» часто используется взаимозаменяемо с острым бронхитом, но в литературе предпочтение отдаётся острому бронхиту. Трахеобронхит же используется в контексте аспергиллёза и вентилятор-ассоциированных трахеобронхиальных инфекций[31]. Воспаление мелких дыхательных путей называется бронхиолитом, хотя симптомы могут быть схожими с бронхитом[29].
Отдельным заболеванием является бронхоэктазия, характеризуемая патологическим расширением бронхов и хроническим кашлем. Диагноз хронического бронхита ставят при длительном продуктивном кашле (как минимум 3 месяца в год в течение двух последовательных лет)[29].
Острый кашель также может быть из-за инфекции верхних дыхательных путей. Синдром кашля верхних дыхательный путей, ранее известный как постназальный синдром, часто наблюдается при простуде и может быть следствием больного горла или стекания слизи по задней стенке носоглотки. При этом простуда и острый бронхит могут сопровождаться схожими симптомами из-за чего их бывает сложно отличить друг от друга, мало того, острый бронхит может сопровождаться синдромом кашля верхних дыхательных путей[32].
Ложный диагноз острого бронхита у многих пациентов ставят из-за острого кашля вследствие простуды, обострений астмы или обострений хронической обструктивной болезни лёгких[7]. Многие ранее проводимые контролируемые исследования, которые впоследствии использовались в написании клинических руководств, также не всегда чётко дифференцировали данные заболевания, что отчасти объясняется отсутствием единого определения острого бронхита[32]. Некоторые исследования могут быть также искажены из-за попадания в число больных острым бронхитом пациентов с пневмонией, если для исключения пневмонии в рамках исследования не делался рентгенографический снимок[33].
Симптомы[править | править код]
Основной симптом острого бронхита — продуктивный кашель с мокротой, которая может быть и гнойной[34]. Средняя продолжительность кашля составляет примерно 17,8 дней (примерно две с половиной недели)[27]. Могут также наблюдаться одышка или хрипы. Инфекции верхних дыхательных путей часто предшествуют острому бронхиту с пересечением симптомов, включая головную боль, заложенность носа и боль в горле. Лихорадка и другие системные симптомы при остром бронхите редки, а при их наличии могут быть заподозрены грипп или пневмония[35][36].
Обращение к врачу может потребоваться при наличии сопутствующих заболеваний лёгких и сердца, таких как астма или сердечная недостаточность, при повторяющихся случаях бронхита или при возникновении тяжёлых или необычных симптомов, среди которых[37]:
- тяжёлый кашель,
- кашель, длящийся более 3 недель,
- лихорадка с температурой 38 °C и выше длительностью более 3 дней,
- откашливание мокроты с прожилками крови,
- частое дыхание (более 30 вдохов в минуту),
- боли в грудной клетке,
- очень вялое состояние или спутанное сознание.
Если кашель сопровождается высокой температурой, а также потерей или изменением вкуса или обоняния, то это может указывать на COVID-19[38].
Этиология[править | править код]
В большинстве случаев среди исследований не удаётся определить возбудителя, вызывавшего заболевание, что может объясняться ограничениями проводимых тестов или отсутствием патогена[3]. Патоген удаётся обнаружить лишь в 16 %—30 % случаев[39]. Считается, что чаще всего острый бронхит вызывается вирусами[9][40], которые являются его причиной примерно в 90 % случаев[3]. Он вызывается теми же вирусами, что вызывают простуду и грипп[6], обычно обнаруживаются риновирусы, энтеровирусы, вирусы гриппа A и B, вирусы парагриппа, коронавирусы, человеческий метапневмовирус и респираторно-синцитиальный вирус[9]. Среди военнослужащих значимыми возбудителями острого бронхита являются аденовирусы, среди обычного же населения они его редко вызывают[40]. Риновирусы и энтеровирусы ассоциируются с лёгким бронхитом. Острый бронхит, вызванный вирусами гриппа A и B, может сопровождаться симптомами, свойственными гриппу, включая лихорадку. Сопутствующий круп у детей может свидетельствовать о парагриппозной инфекции[3]. Коинфекция с участием двух или более вирусов встречается в 10 %—30 % случаев острого бронхита, чаще в качестве вируса-компаньона фигурирует не так давно обнаруженный бокавирус[40].
Вирус ветрянки может также вызывать респираторные заболевания, включая острый бронхит на ранней стадии заболевания. Вирус простого герпеса часто обнаруживается в выделениях больных респираторными заболеваниями, однако его роль в заболеваниях считается незначимой. Тем не менее, в редких случаях он способен вызывать острый геморрагический трахеобронхит у здоровых людей[41].
Бактериальные инфекции встречаются намного реже и обнаруживаются лишь в 1 %—10 % случаев[9]. С острым бронхитом ассоциируют Mycoplasma pneumoniae, Chlamydophila pneumoniae и коклюшную палочку. Примерно в 10 % кашля, длящегося от 2 недель, обнаруживаются свидетельства коклюшной инфекции[9], по другим данным коклюш обнаруживается примерно в 1 %—6 % острого бронхита[42]. Пневмококки, гемофильная палочка, Moraxella catarrhalis могут участвовать в возникновении пневмонии или хронического бронхита, однако нет достоверных доказательств того, что они могут вызывать острый бронхит[43]. При обострениях хронического бронхита бактерии встречаются чаще, чем при остром бронхите у здоровых людей[44].
Иногда острый бронхит может быть вызван воздействием аллергенов или раздражителей, последние включают дым, пыль и загрязнённый воздух[45].
Патогенез[править | править код]
При остром бронхите инфекционного характера инфицированными оказываются клетки, выстилающие бронхи. Изначально инфекция обычно появляется в носу или горле, а затем распространяется и на бронхи[46]. В ходе борьбы организма с инфекцией происходит повреждение слизистой оболочки и эпителиальных клеток, высвобождаются провоспалительные медиаторы, возникают воспаление бронхов и кашель[46][39]. Воспаление приводит к сужению воздухоносных путей, в результате чего могут возникнуть свистящее дыхание, ощущение сдавливания в грудине и одышка. Постепенно иммунная система побеждает инфекцию и состояние дыхательных путей приходит в норму[46].
Патогенез заболевания является следствием взаимодействия патогена и поражаемых клеток, а также иммунного ответа организма. Разные вирусы могут иметь различный тропизм к клеткам, различные патогенетические механизмы, может также отличаться локализация инфекции. Респираторно-синцитиальный вирус у маленьких детей способен поражать клетки, выстилающие бронхиолы. В ходе экспериментального заражения риновирусом, который обычно вызывает симптомы простуды, была продемонстрирована очаговая инфекция эпителиальных клеток. Наиболее хорошо гистопатологические изменения описаны для вирусов гриппа. В лёгких случаях они ограничиваются небольшим воспалением, но в тяжёлых случаях с фатальными исходами среди детей в половине случаев наблюдались гиперемия подслизистой оболочки, кровоподтёки, инфильтрация мононуклеарных клеток и некроз эпителия[47].
Значимую роль в развитии заболевания играет ответ иммунной системы, в частности, врождённый иммунный ответ. Клетки респираторного эпителия и иммунные клетки высвобождают индуцированные вирусом провоспалительные цитокины и хемокины, которые, в свою очередь, приводят к появлению локальных и системных симптомов заболевания. В случае острого бронхита, вызванного вирусами гриппа, на ранних стадиях заболевания высвобождаются интерфероны I типа, фактор некроза опухоли и IL-6. Считается также, что иммунный ответ приводит к гиперреактивности дыхательных путей, сохраняющейся вплоть до 6 недель, из-за перенесённых гриппа или респираторно-синцитиальной инфекции[47]. Гиперреактивность дыхательных путей наблюдается примерно у 40 % здоровых людей с острой респираторной вирусной инфекций[39].
Цитокины, индуцируемые риновирусом, могут играть роль в эпизодах астмы[47]. Среди бактериальных инфекций особую роль в течении заболевания может играть коклюшевый токсин, выделяемый бактериями B. pertussis, однако пока не известно наверняка, является ли именно этот токсин причиной приступообразного и продолжительного кашля[48].
Кратковременное вдыхание токсических веществ также может привести к различным острым поражениям дыхательный путей, в числе которых значится и бронхит, однако могут возникнуть и более тяжёлые заболевания. Например, воздействие хлора при неправильном разведении бытовых растворов или обслуживании бассейнов может привести к острому трахеобронхиту или острому респираторному дистресс-синдрому. Тяжесть и локализация поражения определяется многими факторами, в числе которых диаметр частиц, растворимость газов, токсичность веществ и их свойства. В верхних дыхательных путях задерживаются хорошо растворимые в воде газы и крупные частицы, менее растворимые газы и частицы диаметром менее 10 мкм могут попадать глубже в дыхательные пути[49].
Диагностика[править | править код]

Большинство врачей при постановке диагноза ориентируются на сухой или влажный кашель как свидетельство бронхита.
Не существует каких-либо надёжных специфических тестов или диагностических признаков, с помощью которых можно установить диагноз острого бронхита[50][51]. Биомаркеры могут помочь в определении пациентов, для которых пользу могут принести антибиотики[14]. При подозрении на пневмонию может быть произведён тест на C-реактивный белок, а при сомнении в его результатах диагноз может быть подтверждён или отклонён с помощью рентгенографии грудной клетки[52]. Рентген грудной клетки полезен для исключения пневмонии у людей с лихорадкой, учащенным пульсом, учащенным дыханием или у пожилых людей, поскольку в этих случаях пневмония встречается чаще[16].
В грудной клетке могут хуже прослушиваться респираторные звуки, могут прослушиваться влажные и сухие хрипы. Притупление звуков при перкуссии и шум трения плевры предполагают распространение болезни за пределы бронхов, что наблюдается при пневмонии[35][36]. На коклюш может указывать кашель длительностью более 2 недель, который перерастает в приступообразный и судорожный с возможной послекашлевой рвотой[53][54]. Также коклюш может быть заподозрен при кашле длительностью более 4 недель, даже если типичные для него симптомы отсутствуют, при этом подозрение может быть также у вакцинированных подростков и взрослых, поскольку напряжённость иммунитета ослабевает со временем[55].
В диагностировании инфекции верхних дыхательных путей могут применяться ПЦР-тестирование и посев мокроты. При подозрении на грибковую инфекцию для установления этиологического агента часто применяется бронхоскопия[31].
Профилактика[править | править код]
Рекомендации по профилактике включают в себя:
- частое мытьё рук[56],
- вакцинацию, в частности от гриппа[56],
- избегание курения, в том числе пассивного[56],
- прикрывание рта и носа во время кашля или чихания[56].
Лечение[править | править код]
В большинстве случаев острый бронхит проходит сам по себе в течение нескольких недель. В облегчении симптомов могут помочь обезболивающие[57]. Другие рекомендации могут включать отдых и умеренное обильное питьё.
Лечение обычно проводится терапевтами, при этом врачи часто отклоняются от принципов доказательной медицины[58]. Частое назначение практикующими врачами средств от простуды и кашля, включающих в себя всевозможные комбинации антигистаминных, противовоспалительных и деконгестантов, является следствием широкого распространения рекламы данных средств[59].
Поскольку в исследования по части лечения острого бронхита обычно не включают людей со значимыми сопутствующими заболеваниями или состояниями, такими как врождённый порок сердца или иммуносуппрессия, общие рекомендации по лечению могут оказаться неприменимы к данным группам пациентов[58].
Противомикробные препараты[править | править код]
Противовирусные препараты[править | править код]
В случае гриппа могут быть назначены противовирусные, эффективные против него, однако их приём необходимо начать в первые 48 часов с начала заболевания[5]. Эмпирическое лечение пациентов, не входящих в группы риска, не рекомендуется[60].
Антибиотики[править | править код]
Существующие доказательства в общем случае не поддерживают использование антибиотиков при остром бронхите[22]. Кокрановский систематический обзор показал, что антибиотики уменьшают кашель в среднем на 12 часов (из общего среднего показателя в 14–28 дней). Антибиотики вызывают больше побочных эффектов, таких как тошнота и диарея, а также могут способствовать развитию устойчивых к антибиотикам бактерий. Возможно, они полезны для уязвимых групп, таких как слабые и пожилые люди, но нет достаточной доказательной базы для определения пользы в данном случае[61]. Однако назначение антибиотиков курильщикам в сравнении с некурящими людьми при неосложнённом остром бронхите не помогает в выздоровлении[62].
Хотя практические руководства не рекомендуют назначение антибиотиков при остром бронхите, некоторые клинические рекомендации предлагают использовать тестирование на C-реактивный белок для определения случаев тяжёлых респираторных инфекций, таких как пневмония[63]. Тестирование на C-реактивный белок уменьшает неуверенность при определении пациентов, у которых нет риска развития осложнений, а также позволяет лучше предсказывать возможную пневмонию[64]. Оно может помочь снизить частоту назначения антибиотиков при остром кашле, однако существует риск излишнего назначения, несмотря на низкий уровень C-реактивного белка, если пациент желает лечения антибиотиками. В подобных случаях полезными могут оказаться коммуникативные навыки врачей[52]. Многие пациенты на приёме у врачей ожидают, что им назначат лечение, облегчающее симптомы острого бронхита, в подобных ситуациях перед врачами может возникнуть ситуация, когда пациентам необходимо объяснить, что против острого бронхита нет эффективных средств[64].
Полезным биомаркером для назначения антибиотиков может оказаться прокальцитонин, однако пока он не рекомендован в повседневной практике, а для определения его роли в лечении необходимы дальнейшие исследования. Уровень прокальцитонина в крови значимо повышается в ответ на бактериальную инфекцию, но лишь незначительно — в ответ на вирусную, при этом он не возрастает при различных других воспалительных состояниях[65].
В английском языке острый бронхит также называют англ. chest cold, что дословно переводится как «простуда грудной клетки»). Данное понятие вместе с использованием понятия «вирусной инфекции» вместо острого бронхита делает заболевание менее страшным в глазах пациентов, в результате чего данные обозначения могут помочь в снижении использования антибиотиков за счёт повышения удовлетворенности пациентов в случаях, когда антибиотики не назначаются[66].
Отказ от курения[править | править код]
Острый бронхит является хорошим поводом для врачей мотивировать курильщиков к полному отказу от курения, в качестве мотивации может служить возможное развитие хронического бронхита, если пациент продолжит курить[67].
Безрецептурные средства[править | править код]
Нет хороших доказательств в пользу или против использования безрецептурных средств от кашля. Дозировки и длительность курса лечения различаются между странами, а многие исследования плохо документированы и сильно отличаются друг от друга, из-за чего сложно сделать какие-либо выводы[68]. Для формирования выводов об эффективности или неэффективности требуются высококачественные рандомизированные исследования[69]. Тем не менее, многие люди сами принимают безрецептурные препараты от кашля или дают их своим детям, а многие врачи рекомендуют их своим пациентам[70].
Редкие фатальные случаи среди детей, в частности из-за передозировки, повлекли за собой запрет безрецептурных средств от кашля, содержащих антигистаминные или противовоспалительные компоненты, для детей возрастом младше 6 лет в США. При этом исследования противовоспалительных, антигистаминных, сочетания антигистаминных и деконгестантов, а также комбинации противовоспалительного и бронхорасширяющего средств среди детей показали эффективность не выше, чем у плацебо. В Евросоюзе с 2008 года запрещён клобутинол из-за пролонгации интервала QT и возникновения сердечных аритмий[70].
Имеются слабые доказательства того, что бета-2-агонисты могут принести пользу у взрослых с сужением дыхательных путей (которое обычно наблюдается при астме или хронической обструктивной болезни лёгких) без наличия сопутствующих патологий, но это может привести к нервозности, дрожи или тремору. Потенциальная польза плохо поддерживается имеющимися данными и должна взвешенно сопоставляться с риском побочных эффектов. Также нет доказательств какой-либо пользы среди детей без свидетельств сужения дыхательных путей[71].
Ибупрофен в качестве средства от кашля в двух рандомизированных испытаниях показал разные результаты. В одном он не оказал влияния ни на длительность кашля, ни на его тяжесть. В другом эффект выявился в подгруппах — ибупрофен оказался эффективнее парацетамола у детей и у пациентов с инфекцией нижних дыхательных путей, однако приводил к учащению визитов к врачу из-за появления новых симптомов или из-за того, что они не проходили[72].
Прогноз[править | править код]
Острый бронхит обычно длится от нескольких дней до нескольких недель[73]. Он может сопровождать простуду или грипп или непосредственно следовать за ними, может также возникнуть сам по себе. Бронхит обычно начинается с сухого кашля, может также беспокоить больного по ночам. Через несколько дней он перерастает в продуктивный кашель, который может сопровождаться лихорадкой, усталостью и головной болью. Лихорадка, усталость и недомогание могут длиться всего несколько дней, но влажный кашель — до нескольких недель.
При откашливании мокроты с вкраплениями крови требуется обращение к врачу. В редких случаях врачи могут провести тесты, чтобы определить, является ли причиной кровянистых выделений серьёзное заболевание вроде туберкулёза или рака лёгких .
Эпидемиология[править | править код]
Острый бронхит — одно из самых распространенных заболеваний[19][74]. Этим заболеванием страдают около 5% взрослых и около 6% детей хотя бы один раз в год[16][26]. Хотя точная сезонность острого бронхита неизвестна, считается, что он намного чаще встречается осенью и зимой[27].
Среди детей в возрасте до 5 лет повышенная частота острого бронхита в период активности респираторно-синцитиальной инфекции в два раза выше, чем в период активности вирусов гриппа. У детей от 5 до 14 лет повышенная частота острого бронхита в эти два периода схожая[75].
См. также[править | править код]
Примечания[править | править код]
- ↑ Kinkade, Long, 2016, Abstract, с. 560.
- ↑ 1 2 Walsh, 2015, p. 806.
- ↑ 1 2 3 4 Llor, 2013, Aetiology, p. 2.
- ↑ Llor, 2013, Clinical manifestations, p. 807.
- ↑ 1 2 Acute Bronchitis (англ.). MedlinePlus Medical Encyclopedia. U.S. National Library of Medicine (13 января 2020). Дата обращения: 31 октября 2020. Архивировано 4 ноября 2020 года.
- ↑ 1 2 Acute Bronchitis (Health Topics) (англ.). MedlinePlus Medical Encyclopedia. U.S. National Library of Medicine (4 августа 2020). Дата обращения: 31 октября 2020. Архивировано 31 октября 2020 года.
- ↑ 1 2 Kimberly L. Tackett, Aaron Atkins. Evidence-based acute bronchitis therapy : [англ.] : [арх. 3 ноября 2020] // Journal of Pharmacy Practice. — 2012. — Т. 25, вып. 6 (December). — С. 586–590. — ISSN 1531-1937. — doi:10.1177/0897190012460826. — PMID 23076965.
- ↑ 1 2 What Is Bronchitis? (4 августа 2011). Дата обращения: 1 апреля 2015. Архивировано 2 апреля 2015 года.
- ↑ 1 2 3 4 5 Kinkade, Long, 2016, Etiology, с. 560.
- ↑ Llor, 2013, Abstract, p. 1.
- ↑ What Causes Bronchitis? (4 августа 2011). Дата обращения: 1 апреля 2015. Архивировано 2 апреля 2015 года.
- ↑ How Is Bronchitis Diagnosed? (4 августа 2011). Дата обращения: 1 апреля 2015. Архивировано 2 апреля 2015 года.
- ↑ Kinkade, Long, 2016, Diagnosis : Medical history, с. 561.
- ↑ 1 2 Kinkade, Long, 2016, Diagnosis : Diagnostic testing, с. 561.
- ↑ 1 2 Albert, RH (1 December 2010). "Diagnosis and treatment of acute bronchitis". American Family Physician. 82 (11): 1345—50. PMID 21121518.
- ↑ 1 2 3 Wenzel, RP (16 November 2006). "Clinical practice. Acute bronchitis". The New England Journal of Medicine. 355 (20): 2125—30. doi:10.1056/nejmcp061493. PMID 17108344.
- ↑ How Can Bronchitis Be Prevented? (4 августа 2011). Дата обращения: 1 апреля 2015. Архивировано 2 апреля 2015 года.
- ↑ Acute Bronchitis. — 2018. Архивная копия от 3 октября 2020 на Wayback Machine
- ↑ 1 2 3 Tackett, KL (December 2012). "Evidence-based acute bronchitis therapy". Journal of Pharmacy Practice. 25 (6): 586—90. doi:10.1177/0897190012460826. PMID 23076965.
- ↑ How Is Bronchitis Treated? (4 августа 2011). Дата обращения: 1 апреля 2015. Архивировано 2 апреля 2015 года.
- ↑ Smith, SM (24 November 2014). "Over-the-counter (OTC) medications for acute cough in children and adults in community settings". The Cochrane Database of Systematic Reviews. 11 (11): CD001831. doi:10.1002/14651858.CD001831.pub5. PMID 25420096.
- ↑ 1 2 Smith, SM (19 Jun 2017). "Antibiotics for acute bronchitis". The Cochrane Database of Systematic Reviews. 6: CD000245. doi:10.1002/14651858.CD000245.pub4. PMID 28626858.
- ↑ Kinkade, Long, 2016, Management, с. 562.
- ↑ Kinkade, Long, 2016, Herbal and Other Preparations, с. 563.
- ↑ Hart, 2014, Summary of diagnostic and treatment recommendations for adults with acute cough illness, p. 37.
- ↑ 1 2 Fleming, DM (March 2007). "The management of acute bronchitis in children". Expert Opinion on Pharmacotherapy. 8 (4): 415—26. doi:10.1517/14656566.8.4.415. PMID 17309336.
- ↑ 1 2 3 Hart, 2014, Epidemiology and pathophysiology, с. 33.
- ↑ Braman, 2006, Treatment : Antibiotics, p. 99S.
- ↑ 1 2 3 Richard P. Wenzel. Acute Bronchitis and Tracheitis (англ.) // Goldman's Cecil Medicine. — 2012. — 8 May. — P. 586–587. — doi:10.1016/B978-1-4377-1604-7.00096-8.
- ↑ Thomas J. Marrie. Acute Bronchitis and Community-Acquired Pneumonia (англ.) // Fishman's Pulmonary Diseases and Disorders / Michael A. Grippi, Jack A. Elias, Jay A. Fishman, Robert M. Kotloff, Allan I. Pack, Robert M. Senior, Mark D. Siegel. — New York, NY: McGraw-Hill Education, 2015.
- ↑ 1 2 Benjamin A. Miko, Marcus R. Pereira, Amar Safdar. Respiratory Tract Infections: Sinusitis, Bronchitis, and Pneumonia (англ.) // Principles and Practice of Transplant Infectious Diseases / Amar Safdar. — New York, NY: Springer, 2019. — P. 339–349. — ISBN 978-1-4939-9034-4. — doi:10.1007/978-1-4939-9034-4_20. Архивировано 10 мая 2021 года.
- ↑ 1 2 Braman, 2006, p. 96S.
- ↑ Llor, 2013, Antimicrobals, p. 7.
- ↑ Hart, 2014, Clinical presentation and diagnosis, с. 34.
- ↑ 1 2 Wenzel, Richard P. (2006-11-16). "Clinical practice. Acute bronchitis". The New England Journal of Medicine. 355 (20): 2125—2130. doi:10.1056/NEJMcp061493. ISSN 1533-4406. PMID 17108344.
- ↑ 1 2 Ebell, Mark H. (2013). "How long does a cough last? Comparing patients' expectations with data from a systematic review of the literature". Annals of Family Medicine. 11 (1): 5—13. doi:10.1370/afm.1430. ISSN 1544-1717. PMID 23319500.
- ↑ Bronchitis (acute) (англ.). nidirect. Northern Ireland government (19 октября 2017). Дата обращения: 29 октября 2020. Архивировано 20 сентября 2020 года.
- ↑ Bronchitis (англ.). Health A to Z. U. K. National Health Service (17 октября 2017). Дата обращения: 1 ноября 2020. Архивировано 1 ноября 2020 года.
- ↑ 1 2 3 Braman, 2006, Pathogenesis, p. 97S.
- ↑ 1 2 3 Walsh, 2015, Microbal Etiology, p. 806.
- ↑ Walsh, 2015, Microbal Etiology, p. 806—807.
- ↑ Llor, 2013, Aetiology, p. 3.
- ↑ Walsh, 2015, Microbal Etiology, p. 807.
- ↑ D. A. Boldy, S. J. Skidmore, J. G. Ayres. Acute bronchitis in the community: clinical features, infective factors, changes in pulmonary function and bronchial reactivity to histamine : [англ.] : [арх. 15 ноября 2020] // Respiratory Medicine. — 1990. — Vol. 84, no. 5 (September). — P. 377–385. — ISSN 0954-6111. — doi:10.1016/s0954-6111(08)80072-8. — PMID 2174179. — PMC 7135347.
- ↑ Anumeha Singh, Akshay Avula, Elise Zahn. Acute Bronchitis (англ.) // StatPearls. — Treasure Island (FL): StatPearls Publishing, 2020. Архивировано 8 ноября 2020 года.
- ↑ 1 2 3 Learn About Acute Bronchitis (англ.). Lung Health & Diseases. American Lung Association. Дата обращения: 13 ноября 2020. Архивировано 13 ноября 2020 года.
- ↑ 1 2 3 Walsh, 2015, Pathogenesis, p. 807.
- ↑ Llor, 2013, Pathogenesis, p. 807.
- ↑ Metin Gorguner, Metin Akgun. Acute Inhalation Injury : [англ.] : [арх. 18 ноября 2020] // The Eurasian Journal of Medicine. — 2010. — Vol. 42, no. 1 (April). — P. 28–35. — ISSN 1308-8734. — doi:10.5152/eajm.2010.09. — PMID 25610115. — PMC 4261306.
- ↑ Acute Bronchitis (англ.). Lung Foundation Australia. Дата обращения: 17 ноября 2020. Архивировано 18 июня 2020 года.
- ↑ Graham Worrall. Acute bronchitis : [англ.] : [арх. 12 ноября 2020] // Canadian Family Physician. — 2008. — Vol. 54, no. 2 (February). — С. 238–239. — ISSN 0008-350X. — PMID 18272643. — PMC 2278319.
- ↑ 1 2 Elena Andreeva, Hasse Melbye. Usefulness of C-reactive protein testing in acute cough/respiratory tract infection: an open cluster-randomized clinical trial with C-reactive protein testing in the intervention group : [англ.] : [арх. 30 октября 2020] // BMC Family Practice. — 2014. — Vol. 15, no. 80 (2 May). — ISSN 1471-2296. — doi:10.1186/1471-2296-15-80. — PMID 24886066. — PMC 4016668.
- ↑ Kinkade, Long, 2016, Abstract, с. 561.
- ↑ Коклюш. WHO. Всемирная организация здравоохранения (4 сентября 2015). Дата обращения: 5 ноября 2020. Архивировано 5 ноября 2020 года.
- ↑ Walsh, 2015, Diagnosis, p. 808.
- ↑ 1 2 3 4 Suffering from a chest cold? (англ.). Appropriate Antibiotic Use: Community. U. S. Centers for Disease Control and Prevention (18 марта 2020). Дата обращения: 8 ноября 2020. Архивировано 8 ноября 2020 года.
- ↑ Diagnosing and treating acute bronchitis. American Lung Association. Дата обращения: 24 января 2019. Архивировано 24 января 2019 года.
- ↑ 1 2 Llor, 2013, Treatment, p. 3.
- ↑ James Cherry, Gail J. Demmler-Harrison, Sheldon L. Kaplan, William J. Steinbach, Peter J. Hotez. Feigin and Cherry's Textbook of Pediatric Infectious Diseases E-Book. — Elsevier Health Sciences, 2017. — 9853 с. — ISBN 978-0-323-39281-5.
- ↑ Llor, 2013, Antimicrobals, p. 10.
- ↑ Smith, Susan M. (19 June 2017). "Antibiotics for acute bronchitis". The Cochrane Database of Systematic Reviews. 6: CD000245. doi:10.1002/14651858.CD000245.pub4. ISSN 1469-493X. PMID 28626858.
- ↑ N. Stanton, K. Hood, M. J. Kelly, J. Nuttall, D. Gillespie. Are smokers with acute cough in primary care prescribed antibiotics more often, and to what benefit? An observational study in 13 European countries (англ.) // European Respiratory Journal. — 2010. — 1 April (vol. 35, iss. 4). — P. 761–767. — ISSN 1399-3003 0903-1936, 1399-3003. — doi:10.1183/09031936.00168409. — PMID 20032009. Архивировано 6 марта 2022 года.
- ↑ Carl Llor, Oleguer Plana-Ripoll, Ana Moragas, Carolina Bayona, Rosa Morros. Is C-reactive protein testing useful to predict outcome in patients with acute bronchitis? (англ.) // Family Practice. — 2014. — 1 October (vol. 31, iss. 5). — P. 530–537. — ISSN 0263-2136. — doi:10.1093/fampra/cmu037. Архивировано 22 июня 2020 года.
- ↑ 1 2 Llor, 2013, Reducing unnecessary antibiotic prescribing, p. 10.
- ↑ Hart, 2014, Role of procalcitonin in the diagnosis of acute bronchitis, с. 35.
- ↑ Phillips, T. Grant (November 2005). "Calling acute bronchitis a chest cold may improve patient satisfaction with appropriate antibiotic use". The Journal of the American Board of Family Practice. 18 (6): 459—463. doi:10.3122/jabfm.18.6.459. ISSN 0893-8652. PMID 16322409. Архивировано (PDF) из оригинала 27 октября 2020. Дата обращения: 28 октября 2020.
- ↑ Jeffrey A Linder, Ida Sim. Antibiotic Treatment of Acute Bronchitis in Smokers : [англ.] : [арх. 30 октября 2020] // Journal of General Internal Medicine. — 2002. — Vol. 17, no. 3 (March). — P. 230–234. — ISSN 0884-8734. — doi:10.1046/j.1525-1497.2002.10405.x. — PMID 11929510. — PMC 1495016.
- ↑ Smith, Schroeder, Fahey, 2014, Abstract : Authors' conclusions, p. 2.
- ↑ Smith, Schroeder, Fahey, 2014, Authors' conclusion : Implications for research, p. 13.
- ↑ 1 2 Smith, Schroeder, Fahey, 2014, Background : Description of the condition, p. 3.
- ↑ Lorne A Becker, Jeffrey Hom, Miguel Villasis‐Keever, Johannes C van der Wouden. Beta2‐agonists for acute cough or a clinical diagnosis of acute bronchitis : [англ.] : [арх. 29 октября 2020] // The Cochrane Database of Systematic Reviews. — 2015. — Vol. 2015, no. 9 (3 September). — ISSN 1469-493X. — doi:10.1002/14651858.CD001726.pub5. — PMID 26333656. — PMC 7078572.
- ↑ Kinkade, Long, 2016, Over-the-counter-medications, с. 562.
- ↑ "Bronchitis". Mayo Foundation for Medical Education and Research. 2007-04-20. Архивировано из оригинала 25 марта 2008. Дата обращения: 30 мая 2008.
{{cite journal}}: Cite journal требует|journal=(справка) - ↑ Braman, 2006, Abstract : Background, p. 95S.
- ↑ D. M. Fleming, R. S. Pannell, A. J. Elliot, K. W. Cross. Respiratory illness associated with influenza and respiratory syncytial virus infection (англ.) // Archives of Disease in Childhood. — 2005. — 1 July (vol. 90, iss. 7). — P. 741–746. — ISSN 1468-2044 0003-9888, 1468-2044. — doi:10.1136/adc.2004.063461. — PMID 15855178. Архивировано 27 мая 2020 года.
Литература[править | править код]
Книги
- Carl Llor. Chapter 1 — Acute bronchitis: aetiology and treatment // The Spectrum of Bronchial Infection: European Respiratory Monograph : [англ.] / edited by Francesco Blasi, Marc Miravitlles. — European Respiratory Society, 2013. — P. 1—17. — 156 p. — ISBN 978-1-84984-035-4.
- Edward E. Walsh. Chapter 66 — Acute Bronchitis // Mandell, Douglas, and Bennett's Principles and Practice of Infectious Diseases : [англ.] : [арх. 1 ноября 2020] / edited by John E. Bennett, Raphael Dolin and Martin J. Blaser. — Elsevier, 2015. — P. 806–809.e1. — ISBN 978-1-4557-4801-3. — doi:10.1016/B978-1-4557-4801-3.00066-7. — PMC 7152497.
Статьи в журналах
- Scott Kinkade, Natalie A. Long. Acute Bronchitis : [англ.] : [арх. 28 октября 2020] // American Family Physician. — 2016. — Vol. 94, no. 7 (1 October). — P. 560–565. — ISSN 1532-0650. — PMID 27929206.
- Ann Marie Hart. Evidence-based diagnosis and management of acute bronchitis : [англ.] : [арх. 30 октября 2020] // The Nurse Practitioner. — 2014. — Vol. 39, no. 9 (18 September). — P. 32–39. — ISSN 0361-1817. — doi:10.1097/01.NPR.0000452978.99676.2b. — PMID 25083766.
- Karen Woodfork. Bronchitis : [англ.] : [арх. 3 октября 2020] // xPharm: The Comprehensive Pharmacology Reference. — 2007. — 10 January. — P. 1–13. — doi:10.1016/B978-008055232-3.63026-0. — PMC 7151913.
- Sidney S. Braman. Chronic Cough Due to Acute Bronchitis : [англ.] : [арх. 10 октября 2020] // Chest. — 2006. — Vol. 129, no. 1 (January). — P. 95S–103S. — ISSN 0012-3692. — doi:10.1378/chest.129.1_suppl.95S. — PMID 16428698. — PMC 7094612.
- Susan M. Smith, Knut Schroeder, Tom Fahey. Over-the-counter (OTC) medications for acute cough in children and adults in community settings : [англ.] // The Cochrane Database of Systematic Reviews. — 2014. — No. 11 (24 November). — P. CD001831. — ISSN 1469-493X. — doi:10.1002/14651858.CD001831.pub5. — PMID 25420096. — PMC 7061814.
Дополнительная литература[править | править код]
- Замотаев И. П., Кодолова И. М., Тюрин Н. А., Шехтер А. И. Бронхит // Большая медицинская энциклопедия : в 30 т. / гл. ред. Б. В. Петровский. — 3-е изд. — М. : Советская энциклопедия, 1976. — Т. 3 : Беклемишев — Валидол. — 584 с. : ил.
Ссылки[править | править код]
| Классификация |
|
|---|