Изменения органов и систем при сахарном диабете

У лиц с сахарным диабетом длительная декомпенсация состояния углеводного обмена неизбежно отражается на состоянии других органов и систем организма.
Кожа, подкожная клетчатка и слизистые оболочки
[править | править код]Диабетическая дермопатия
[править | править код]
Кожа у лиц с декомпенсированным сахарным диабетом в результате обезвоживания сухая, морщинистая, на ладонях и подошвах грубая и шелушащаяся, тургор её снижен. При длительно существующем диабете почти у 80% лиц наблюдаются различные дерматозы, связанные с нарушением обмена веществ, снижением защитной функции кожи и нарушением микроциркуляции[1]. У детей при лабильном течении сахарного диабета отмечается характерный румянец (диабетический рубеоз) — результат расширения капилляров кожи — придающий пациентам обманчивый вид «цветущего здоровья». У пациентов «со стажем» может развиваться диабетическая дермопатия в виде крупных атрофических, гиперпигментированных, шелушащихся пятен на передней поверхности голеней. При развитии выраженных диабетических ангиопатий наблюдаются трофические язвы на коже голеней и стоп.
Ксантоматоз
[править | править код]Относится к сравнительно редким поражениям кожи, отражающим нарушение липидного обмена. При ксантоматозе выявляется высокий уровень липидов и триглицеридов[1].
Патогенез
Основное звено патогенеза вторичного гиперлипидемического ксантоматоза — гиперлипидемия, связанная с нарушением депонирования гликогена[1].
Клиническая картина
Ксантомы представляют собой скопления в коже гистиоцитов и фагоцитов, содержащих липиды, — преимущественно нейтральный жир. Ксантомы в виде узелков и бугорков розового и жёлтого цвета различной величины чаще встречаются среди мужчин. Локализация обычно двусторонняя в области ягодиц, разгибательных поверхностей локтевых и коленных суставов, на ладонях и подошвах. У лиц пожилого возраста нередко локализуются на коже век — ксантелазмы[1].
Диагностика
Диагноз диабетического ксантоматоза устанавливают на основании сравнительно острого начала, своеобразного характера зудящих жёлтых папул, окружённых розовым ореолом. Сыворотка крови пациентов напоминает молоко[1].
Липоидный некробиоз
[править | править код]| Липоидный некробиоз | |
|---|---|
| МКБ-10 | L92.1 |
| МКБ-9 | 709.3 |
| DiseasesDB | 5414 |
| eMedicine | derm/283 |
| MeSH | D009335 |
Развитие липоидного некробиоза связывают с нарушением процессов микроциркуляции в коже. Обычно некробиоз начинается с болезненной папулы, которая увеличивается, кожа истончается, атрофируется, приобретает желтовато-коричневый или красноватый оттенок, иногда изъязвляется. Размеры папулы от 1—1,5 до 10—15 см. Атрофия кожи прогрессирует, процесс может развиваться по трём основным типам[1]:
- склеродермоподобному,
- по типу кольцевидной гранулёмы и
- саркоидоподобному.
Встречается при сахарном диабете от 0,1 до 3% случаев, чаще поражаются женщины и дети, особенно на фоне длительного тяжёлого лабильно текущего сахарного диабета[1]:
- поражение локализуется на передних поверхностях голеней, может наблюдаться на предплечьях, животе, голове, кистях;
- провоцирующие моменты — травмы, расчёсы;
- течение упорное, трудно поддающееся терапии, иногда отмечаются спонтанные ремиссии и даже обратное развитие процесса;
- при длительном заболевании возможно развитие претибиальной диабетической дерматопатии в виде крупных, атрофических, гиперпигментированных шелушащихся пятен на передней поверхности голеней.
Инсулиновые липодистрофии
[править | править код]Инсулиновые липодистрофии наблюдаются у 10—24% пациентов, преимущественно у женщин и детей, получающих инсулинотерапию, [Galloway J. A., De Shazo R. D., 1983] независимо от дозы и вида вводимого гормона, тяжести сахарного диабета и состояния его компенсации[1]. Данное осложнение инсулинотерапии проявляется в виде:
- атрофии (атрофическая форма) — частичное или полное исчезновение подкожной основы, иногда вне зоны инъекции (реперкуссионная липодистрофия), связывают с недостаточной очисткой препаратов инсулина;
- гипертрофии (гипертрофическая форма) — в местах введения инсулина образуются уплотнения и инфильтраты кожи и подкожной основы, связывают с липогенным действием гормона.
Липоатрофия вызывает косметический дефект, отрицательно сказывающийся на психическом статусе пациентов (особенно женского пола, у которых они наблюдаются чаще), как правило, возникает в местах инъекций инсулина. Однако, выраженные липоатрофии могут наблюдаться на различных участках тела, даже там, где инсулин ни разу не вводили[2]. Клинически характеризуются полным отсутствием жира в подкожной основе вокруг места инъекции инсулина. Нарушение васкуляризации в месте липоатрофии ухудшает процессы всасывания инсулина, препятствуя достижению стойкой компенсации сахарного диабета — правильно рассчитать время начала и окончания действия вводимых препаратов инсулина, особенно пролонгированного действия, становится практически невозможно[2]. Патогенез развития липоатрофий до настоящего времени не совсем ясен. Известно, что развитию липоатрофий способствует кислый pH препаратов инсулина, нарушение техники инъекций (попадание спирта под кожу в момент инъекции, низкая температура вводимого раствора). Большинство исследователей придерживаются точки зрения, что в основе возникновения липоатрофий лежат иммунные механизмы[2].
Гипертрофические липодистрофии — увеличение подкожной жировой клетчатки в местах инъекций инсулина. При гистологическом исследовании биопсийного материала участка липогипертрофии обнаруживают разрастания фиброзной ткани и резкое снижение васкуляризации поражённого участка кожи. Эти изменения значительно ухудшают всасывание инсулина из поражённых участков, препятствуя достижению стойкой компенсации сахарного диабета[2].
Появление липодистрофий, как правило, ухудшает течение заболевания (в местах инъекций нарушается всасывание инсулина, что приводит к инсулинорезистентности). Внедрение в клиническую практику высокоочищенных видов инсулина (монопикового и монокомпонентного), а также препаратов инсулина человека липодистрофии, как и другие побочные эффекты инсулинотерапии встречаются реже[1].
Диспластическое ожирение
[править | править код]У 80% лиц с ИНСД, особенно пожилого возраста, наблюдается различной степени выраженности диспластическое абдоминальное (андроидное) ожирение с отложением жира в верхней половине туловица и на животе при истончении нижних конечностей[1].
Поражения придатков кожи и слизистых
[править | править код]Практически у всех лиц с сахарным диабетом встречается парадонтоз (гингивит, афтозный стоматит, альвеолярная пиорея). Ногтевые пластинки утолщены, особенно на ногах, нередко расслаиваются, отмечается подногтевой гиперкератоз[1].
Костно-суставная система
[править | править код]Изменения костей и суставов при сахарном диабете встречаются у 55—68% (достигают 93%) пациентов[1].
Систе́мный остеопоро́з
[править | править код]Наиболее частое нарушение у 66—93% лиц с длительно некомпенсированным состоянием углеводного обмена. В патогенезе системного остеопороза ведущая роль принадлежит катаболической направленности метаболизма, избытку глюкокортикоидов (особенно на фоне декомпенсации заболевания), снижению гона́дотро́пной функции, диабетической ангионейропатии[1].
Диабети́ческая о́стеоа́ртропати́я
[править | править код]
Является одним из тяжёлых осложнений, вызывающих стойкую потерю трудоспособности пациентов, нередко молодого возраста. Развивается у лиц с длительно некомпенсированным, лабильно текущим инсулинозависимым сахарным диабетом. Частота диабетической остеоартропатии (специфического поражения костей и суставов) колеблется от 5 до 23% всех случаев сахарного диабета[1]. Ведущая роль в патогенезе принадлежит диабети́ческой нейропати́и в сочетании с нарушениями микроциркуляции и метаболизма, приводящим к ишемическим некрозам. Клиническая картина аналогична другим нейрогенным остеоартропатиям. Локализация процесса — обычно дистальные мета́физы метатарза́льных косте́й и проксимальных мета́физах стоп, реже в процесс вовлекаются коленные и лу́чезапя́стные суставы. Изменения носят характер одностороннего поражения, редко симметричны. Сустав отёчный, безболезненный, гиперемия отсутствует, кожа холодна на ощупь. Рентгенологическая картина: изменение суставных поверхностей косте́й в виде остеопоро́за, остео́лиза, остеосклеро́за, внутрисуставных переломов, со временем развивается деформация сустава. Присоединяющаяся инфекция приводит к перифокальной гнойнонекротической реакции мягких тканей и остеомиелиту, возникают трофические язвы и свищи.
Органы дыхания
[править | править код]Органы дыхания при сахарном диабете изменяются за счет сухости слизистой оболочки гортани, трахеи, бронхов. Альвеолы легких могут подвергаться гиалинозу. Выявляется наклонность к бронхитам, пневмониям, абсцессам легких. В молодом возрасте при сахарном диабете, когда сопротивляемость организма снижена, нередко как сопутствующее заболевание развивается туберкулез легких. Сахарный диабет при туберкулезе легких протекает хуже, течение туберкулеза легких тяжелое. Наблюдаются инфильтративные формы, каверны, пневмонии; плевриты. Массивная специфическая противотуберкулезная терапия в сочетании с инсулинотерапией купируют туберкулезный процесс.
Пищеварительная система
[править | править код]Патология органов пищеварения встречается почти у половины лиц с сахарным диабетом [Л.И. Геллер и соавт., 1983, А.В. Щербак, 1989]. Поражения начинаются с ротовой полости и зубов (характерны прогрессирующий кариес, парадонтоз, альвеолярная пиорея, гингивиты) и распространяются практически на все отделы пищеварительного тракта и гепатобилиарной системы[1].
Выраженная декомпенсация углеводного обмена сопровождается разнообразными диспептическими явлениями: анорексией, тошнотой, достигающими максимальной степени выраженности при развитии диабетического кетоацидоза и прекоматозном состоянии, когда присоединяются рвота и боль в животе. Выраженный кетоацидоз, переходящий в коматозное состояние может сопровождать клиническая картина геморрагического диатеза с развитием желудочно-кишечных кровотечений (рвота «кофейной гущей») и ложного «острого живота» с положительными перитонеальными явлениями (результат дегидратации, нарушений микроциркуляции, электролитного дисбаланса), исчезающими на фоне адекватной терапии. Лицам с компенсированным сахарным диабетом диспептические явления не свойственны[1]. При длительной декомпенсации углеводного обмена снижаются кислотообразовательная и ферментативная функции желудка и кишечника (нарушение висцеральной иннервации ведёт к расстройству моторики и снижению мышечного тонуса и перистальтики). Существенное влияние на этот процесс оказывает нарушение активности интерстициальных гормонов (гастрина, секретина, холецистокинина, панкреозимина), расстройство микроциркуляции и поражение автономной нервной системы.
На момент манифестации сахарного диабета почти у половины пациентов определяются признаки хронического гастрита или гастродуоденита, колита. Данная патология выявляется у большинства длительно болеющих сахарным диабетом[1].
В дебюте сахарного диабета наблюдается гиперсекреция с повышенной кислотностью. По мере прогрессирования заболевания происходит снижение кислотообразовательной и ферментативной функции желудка. У 60% пациентов отмечаются гипоацидные состояния и ахилия, приводящие к развитию хронического гипоацидного гастрита, гастродуоденита, гипотонии и дилатации желудка. Однако, несмотря на эти ферментативные и нервно-трофические расстройства, язвенная болезнь желудка и двенадцатиперстной кишки встречается не чаще, чем у лиц без сахарного диабета[1].
Нарушения моторной и секреторной функций желудка и кишечника с миграцией бактериальной флоры из проксимальных отделов кишки являются неблагоприятным фактором, создающим условия для развития патогенной микрофлоры (дисбактериоз) и способствуют формированию хронического колита. У лиц с ИНСД развитию дисбактериоза способствует приём сахароснижающих таблетированных сульфаниламидных препаратов (особенно первой генерации) — распространённая жалоба на склонность к запорам (угнетение экстрамуральной иннервации кишки и повышение интрамуральной)[1].
Диабетическая энтеропатия
[править | править код]Диабетическая энтеропатия — частое специфическое изнурительное поражение пищеварительного тракта, характерным проявлением которого является упорная диарея и стеаторея. Пациентов беспокоит обильный, безболезненный, водянистый стул несколько раз в сутки. В тяжёлых случаях частота достигает 20—30 раз в сутки, характерна ночная диарея, которая может сопровождаться недержанием кала — энкопрезом. Диарея носит периодический характер, иногда наблюдаются случаи постоянного течения на протяжении нескольких месяцев и даже лет. У большинства пациентов потеря массы тела отсутствует или не значительна, но в некоторых случаях развитие диабетической энтеропатии сопровождается синдромом диабетической нейропатической кахексии[1].
Диабетическая гепатопатия
[править | править код]Декомпенсированный сахарный диабет приводит к поражению гепатобилиарной системы с нарушением функционального состояния паренхиматозных клеток, желчеобразовательной и желчевыделеительной функций. Декомпенсация или постоянная субкомпенсация состояния углеводного обмена способствует:
- снижению запасов гликогена в гепатоцитах;
- накоплению в клетках печени липидов, что ведёт к гепатостеатозу и жировому гепатозу[1].
Декомпенсированный углеводный и жировой обмен на фоне длительно существующего сахарного диабета сопровождается увеличением, уплотнением, болезненностью печени, может сочетаться с иктеричностью слизистых оболочек и склер. Этот симптомокомплекс обозначают собирательным понятием «диабетическая гепатопатия». В детском возрасте диабетическая гепатопатия проявляется гепатомегалией, может сочетаться с отставанием в физическом и половом развитии и является неотъемлемым симптомом известных синдромов Мориака и Нобекура. Стабильная компенсация сахарного диабета может способствовать обратному развитию диабетической гепатопатии[1].
Диабетический нейрогенный желчный пузырь
[править | править код]Нарушения желчеобразовательной и желчевыделительной функций печени, гипотония и гипокинезия желчного пузыря, снижение концентрационной и эвакуаторной его функции способствует увеличению объёма и холестазу. В зарубежной литературе данную патологию описывают как «диабетический неврогенный желчный пузырь». Холестаз встречается более, чем у половины лиц с сахарным диабетом, особенно при наличии ожирения и сопровождается развитием желчекаменной болезни, дискинезии желчевыводящих путей, хронического холецистита[1]. .
Мочевыделительная система
[править | править код]Поражения мочевыделительной системы при сахарном диабете встречаются часто. Различают[1]:
- специфические (диабетическая нефропатия) и
- неспецифические (артериолосклероз и артериосклероз почечной артерии и её ветвей, поражение канальцев, пиелонефрит, некротизирующий почечный папиллит, острый некроз канальцев).
Диабетическая нефропатия
[править | править код]Диабетическая нефропатия — специфическое поражение почек, прежде всего сосудов клубочков — гломерулярная микроангиопатия[3]. Наиболее часто развивается у лиц, заболевших ИЗСД в детском и юношеском возрасте[2]. Смертность от уремии этой категории пациентов превышает 25% [Blumenkrantz M. et al., 1974].
Неспецифические поражения почек
[править | править код]Среди неспецифических поражений почек у 40—70% лиц с сахарным диабетом (в 4—5 раз чаще, чем в общей популяции) встречаются инфекционно-воспалительные заболевания почек и мочевыводящих путей. Склонность к воспалительным процессам обусловлена прежде всего висцеральной нейропатией, ведущей к снижению тонуса мочевого пузыря и другим расстройствам уродинамики. Неблагоприятными факторами также являются снижение иммунитета и глюкозурия (создаёт благоприятные условия для роста бактерий). Одним из частых воспалительных заболеваний мочевыделительной системы является хронический пиелонефрит[1].
Орган зрения
[править | править код]Диабетическая ретинопатия
[править | править код]
Одно из наиболее тяжёлых осложнений сахарного диабета проявление диабетической микроангиопатии, поражающее сосуды сетчатой оболочки глазного яблока, наблюдаемое у 90% пациентов при сахарном диабете[2].
В 1992 Kohner E. и Porta M. предложена принятая ВОЗ классификация диабетической ретинопатии, которая в настоящее время является общепринятой[3]:
- Непролиферативная ретинопатия (диабетическая ретинопатия I) — характеризуется наличием в сетчатой оболочке глаза патологических изменений в виде микроаневризм, кровоизлияний, экссудативных очагов и отёка сетчатки. Отёк сетчатки, локализующийся в центральной (макулярной) области или по ходу крупных сосудов — важный элемент непролиферативной диабетической ретинопатии.
- Препролиферативная ретинопатия (диабетическая ретинопатия II) — характеризуется наличием венозных аномалий, большим количеством твёрдых и «ватных» экссудатов, интраретинальными микрососудистыми аномалиями (ИРМА), множеством крупных ретинальных геморрагий.
- Пролиферативная ретинопатия (диабетическая ретинопатия III) — характеризуется неоваскуляризацией диска зрительного нерва и/или других отделов сетчатой оболочки глаза, кровоизлияниями в стекловидное тело, образованием фиброзной ткани в области преретинальных кровоизлияний.
Начальные стадии поражения характеризуются отсутствием глазных симптомов (снижения остроты зрения, боли и других). Потеря или снижение остроты зрения — поздний симптом, сигнализирующий о далеко зашедшем, необратимом процессе (не следует пренебрегать современным плановым офтальмологическим исследованиям)[3].
Диагностика — не реже 1 раза в год лицам с сахарным диабетом проводят офтальмологическое обследование, включающее расспрос, измерение остроты зрения и офтальмоскопию (после расширения зрачка) для выявления экссудатов, точечных кровоизлияний, микроаневризм и пролиферации новых сосудов. В идеале обследование проводит офтальмолог, имеющий опыт работы в диабетологической клинике[4].
Лечение:
- При диабетической ретинопатии I стадии (непролиферативная ретинопатия) показаны частые повторные офтальмологические исследования. Врач должен проверить, насколько правильно пациент контролирует уровень глюкозы в крови.
- При диабетической ретинопатии II или III стадии (соответственно препролиферативная и пролиферативная ретинопатия) показана лазерная фотокоагуляция[4].
Единственным надёжным фактором профилактики диабетической нефропатии и основой лечения всех её стадий является оптимальная компенсация сахарного диабета (уровень гликозилированного гемоглобина HbA1C < 7,0%)[3].
Диабетическая катаракта
[править | править код]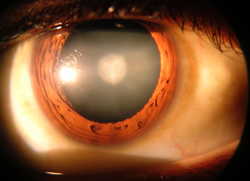
Этот раздел статьи ещё не написан. |
См. также
[править | править код]Примечания
[править | править код]- ↑ 1 2 3 4 5 6 7 8 9 10 11 12 13 14 15 16 17 18 19 20 21 22 23 24 25 Клиническая диабетология / Ефимов А. С., Скробонская Н. А. — 1-е изд. — Киев: Здоровья, 1998. — С. 85—94. — 320 с. — 3000 экз. — ISBN 5-311-00917-9.
- ↑ 1 2 3 4 5 6 Касаткина Э. П. Сахарный диабет у детей. — 1-е изд. — М.: Медицина, 1990. — С. 163—167 и 207. — 272 с. — 60 000 экз. — ISBN 5-225-01165-9.
- ↑ 1 2 3 4 Малая энциклопедия врача-эндокринолога / Под ред. А. С. Ефимова. — 1-е изд. — К.: Медкнига, ДСГ Лтд, Киев, 2007. — С. 149-169. — 360 с. — («Библиотечка практикующего врача»). — 5000 экз. — ISBN 966-7013-23-5.
- ↑ 1 2 Эндокринология / Под ред. Н. Лавина. — 2-е изд. Пер. с англ. — М.: Практика, 1999. — С. 841. — 1128 с. — 10 000 экз. — ISBN 5-89816-018-3.