Рисперидон
| Рисперидон | |
|---|---|
| Risperidonum | |
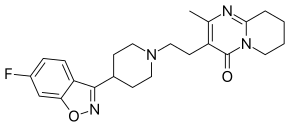 | |
 | |
| Химическое соединение | |
| ИЮПАК |
4-[2-[4-(6-фторбензо[d]изооксазол-3-ил) -1-пиперидил]этил]-3-метил- 2,6-диазобицикло[4.4.0]дека-1,3-диен-5-он |
| Брутто-формула | C23H27FN4O2 |
| Молярная масса | 410,485 г/моль |
| CAS | 106266-06-2 |
| PubChem | 5073 |
| DrugBank | APRD00187 |
| Состав | |
| Классификация | |
| Фармакол. группа | нейролептики |
| АТХ | N05AAX08 |
| Фармакокинетика | |
| Биодоступн. | 70% |
| Метаболизм | печень (с участием изофермента CYP2D6) |
| Период полувывед. | 3—20 часов |
| Экскреция | с мочой и калом |
| Лекарственные формы | |
| порошок для приготовления суспензии для внутримышечного введения, раствор для приема внутрь, таблетки покрытые оболочкой по 1, 2, 3 и 4 мг | |
| Другие названия | |
| Рисполепт, Лептинорм, Резален, Ридонекс, Рисдонал, Риспен, Рисперон, Риспердал, Риспетрил, Рисполепт Квиклет, Рисполепт Конста, Рилептид, Риспаксол, Рисполюкс, Риссет, Сизодон-Сан, Сперидан, Торендо, Эридон | |
Рисперидо́н (англ. Risperidone) — атипичное антипсихотическое средство, производное бензизоксазола, разработанное компанией Янссен[англ.] и впервые одобренное к применению в 1993 году.
Применяется чаще всего для лечения шизофрении и других психозов с преобладанием продуктивных расстройств (бред, галлюцинации)[1], биполярном аффективном расстройстве, а также для снижения раздражительности и аутоагрессии при детском аутизме[2][3].
29 декабря 2007 года закончился срок патентной защиты на рисперидон, что привело к появлению на рынке более дешёвых версий препарата (дженериков).
Фармакодинамика[править | править код]

Обладает высоким сродством к серотониновым 5-HT2 и дофаминовым D2 рецепторам.
Связывается с α1-адренорецепторами и, при несколько меньшей аффинности, с гистаминовыми H1 и α2-адренорецепторами. Не обладает сродством к холинорецепторам. Хотя рисперидон является мощным D2-антагонистом (что, как считается, является основным механизмом снижения продуктивной симптоматики шизофрении), он вызывает несколько менее выраженное подавление моторной активности и в меньшей степени индуцирует каталепсию, чем классические нейролептики. Благодаря сбалансированному антагонизму к серотониновым и дофаминовым рецепторам в ЦНС уменьшается вероятность развития экстрапирамидных побочных эффектов.
Рисперидон может индуцировать дозозависимое увеличение концентрации пролактина в плазме крови.
При приёме рисперидона скорость устранения психотической симптоматики приблизительно в два раза выше, чем при применении типичных нейролептиков[4].
При длительной терапии средняя модальная доза рисперидона (4,88 мг/сут) оказалась более эффективной и безопасной, чем средняя модальная доза галоперидола (11,7 мг/сут)[4].
Фармакокинетика[править | править код]
После приёма внутрь рисперидон полностью абсорбируется из ЖКТ, Cmax в крови достигается в пределах 1—2 ч. Пища не оказывает влияния на абсорбцию рисперидона. CSS рисперидона в организме у большинства пациентов достигается в течение первого дня. CSS 9-гидроксирисперидона достигается в течение 4—5 дней. Концентрации рисперидона в плазме пропорциональны дозе (в диапазоне терапевтических доз).
Рисперидон быстро распределяется в организме, Vd составляет 1—2 л/кг. В плазме рисперидон связывается с альбумином и α-1 гликопротеином. Связывание рисперидона с белками плазмы составляет 88 %, 9-гидроксирисперидона — на 77 %.
Рисперидон метаболизируется в печени при участии изофермента CYP2D6 системы цитохрома Р450 с образованием 9-гидроксирисперидона, который обладает аналогичным рисперидону фармакологическим действием. Антипсихотическое действие обусловлено фармакологической активностью рисперидона и 9-гидроксирисперидона. Другим путём метаболизма рисперидона является N-дезалкилирование.
T½ рисперидона из плазмы крови составляет 3 ч. T½ 9-гидроксирисперидона и активной антипсихотической фракции составляет 24 ч.
Через 1 неделю приёма 70 % выводится с мочой, 14 % — с калом. В моче суммарное содержание рисперидона и 9-гидроксирисперидона составляет 35—45 %. Остальное количество приходится на неактивные метаболиты.
У пациентов пожилого возраста и у больных с почечной недостаточностью после однократного приёма внутрь наблюдались повышенные концентрации в плазме и замедленное выведение рисперидона.
Применение[править | править код]
- Показания
- Симптоматическое лечение шизофрении (в том числе впервые возникший острый психоз, острый приступ шизофрении, хроническая шизофрения).
- Психотические состояния с выраженной продуктивной (галлюцинации, бред, расстройства мышления, враждебность, подозрительность) и/или негативной (притуплённый аффект, эмоциональная и социальная отрешённость, скудость речи) симптоматикой[5].
- Для уменьшения аффективной симптоматики (тревожная депрессия) у пациентов с шизофренией и другими психотическими состояниями[5].
- Профилактика рецидивов (острых психотических состояний) при хроническом течении шизофрении.
- Лечение поведенческих расстройств у пациентов с деменцией при проявлении симптомов агрессивности (вспышки гнева, физическое насилие), нарушениях психической деятельности (возбуждение, бред, других психотических симптомах).
- Лечение маний при биполярных расстройствах (как стабилизатор настроения в качестве средства вспомогательной терапии).
- В 2006 году в США было одобрено применение рисперидона для симптоматической терапии раздражительности при аутизме у детей и подростков[6].
- Противопоказания
Повышенная чувствительность к рисперидону, кормление грудью[7]. Вопреки мнению, что рисперидон эффективен при депрессии и навязчивостях, некоторые авторы утверждают, что он неэффективен и противопоказан при этих состояниях[8][неавторитетный источник]. Рисперидон противопоказан при болезни Паркинсона, в активный период приступообразования при эпилепсии[9].
- Применение в период беременности и грудного вскармливания
Применение при беременности возможно в случае, если ожидаемая польза терапии для матери превосходит потенциальный риск для плода. При необходимости применения в период лактации грудное вскармливание следует прекратить.
- С осторожностью
Препарат с осторожностью применяют при заболеваниях сердечно-сосудистой системы (сердечной недостаточности, инфаркте миокарда, атриовентрикулярной блокаде), обезвоживании, нарушении мозгового кровообращения, гиповолемии, эпилепсии; при сопутствующей терапии препаратами, влияющими на ЦНС[7].
- Использование в педиатрии
Данные о безопасности применения рисперидона у детей в возрасте до 15 лет отсутствуют.
Режим дозирования[править | править код]
Индивидуальный. Начальная доза для взрослых составляет 0,25—2 мг/сут, на 2-й день — 4 мг в сутки. Далее дозу можно либо сохранить на прежнем уровне, либо при необходимости скорректировать. Обычно оптимальная терапевтическая доза в зависимости от показаний находится в диапазоне 0,5—6 мг/сут. В ряде случаев может быть оправдано более медленное повышение дозы и более низкие начальная и поддерживающая дозы.
При шизофрении для пациентов пожилого возраста, а также при сопутствующих заболеваниях печени и почек рекомендуется начальная доза по 0,5 мг 2 раза в сутки. При необходимости дозу можно увеличить до 1—2 мг 2 раза в сутки.
Максимальные дозы: при применении рисперидона в дозе более 10 мг/сут не наблюдается повышения эффективности по сравнению с меньшими дозами, но возрастает риск развития экстрапирамидных симптомов. Безопасность применения рисперидона в дозах более 16 мг/сут не изучена, поэтому дальнейшее превышение дозы не допускается.
В 2004 году описан случай с 38-летней женщиной, которая выжила после того, как с суицидальными целями приняла 160 мг рисперидона, 1120 мг циталопрама и 1500 мг парацетамола[10].
Побочные действия[править | править код]
Со стороны нервной системы: седативное действие[11], нарушение мышления, агрессия, нервозность[7], сонливость, повышенная утомляемость, бессонница, ажитация, тревога, головная боль, головокружение, нарушение концентрации внимания, неясность зрения, экстрапирамидные симптомы (тремор, ригидность, гиперсаливация, брадикинезия, акатизия, острая дистония), мания или гипомания, инсульт (у пожилых больных с предрасполагающими факторами), поздняя дискинезия (непроизвольные ритмические движения преимущественно языка и/или лица), злокачественный нейролептический синдром (гипертермия, мышечная ригидность, нестабильность автономных функций, нарушение сознания и повышение уровня креатинфосфокиназы), эпилептические припадки. Экстрапирамидные симптомы рисперидон вызывает значительно чаще, чем другие атипичные антипсихотики[12]; для него также характерен сравнительно высокий риск поздней дискинезии (в случае применения этого препарата в высоких дозах)[13]. У пациентов с гипонатриемией приём рисперидона может приводить к судорогам[11]. Побочными эффектами рисперидона также могут быть развитие депрессии[14], возникновение симптомов обсессивно-компульсивного расстройства[15]. Рисперидон может вызывать негативные расстройства (у здоровых добровольцев разовая доза вызывала абулию, аффективное уплощение и алогию)[16].
Со стороны пищеварительной системы: запоры, диспепсия, тошнота или рвота, боль в животе, повышение активности «печеночных» трансаминаз, сухость во рту, гипо- или гиперсаливация, анорексия и/или усиление аппетита, повышение или снижение массы тела. Сообщалось о нарушении функции печени у молодых мужчин, принимавших рисперидон, которое развилось вслед за появлением избыточного веса; при ультразвуковом исследовании были выявлены признаки жировой инфильтрации печени[17].
Со стороны сердечно-сосудистой системы: гиперволемия (либо из-за полидипсии, либо из-за синдрома неадекватной секреции антидиуретического гормона), удлинение интервала QT[18], повышение артериального давления, при высоких начальных дозах — ортостатическая гипотензия и рефлекторная тахикардия[19].
Со стороны органов кроветворения: тромбоцитопеническая пурпура[11][7], нейтропения.
Со стороны эндокринной системы: сахарный диабет[20]; часто[21][22] (по различным данным, в 35—94 % случаев[22]) — гиперпролактинемия. Гиперпролактинемия может приводить к снижению полового влечения и нарушению половой функции, аменорее, галакторее[23], гинекомастии, снижению или отсутствию потенции[24], бесплодию[24][25], гипертрихозу, себорее волосистой части головы, поредению волос, развитию остеопороза, возникновению сердечно-сосудистых расстройств[24], увеличению массы тела, аутоиммунным нарушениям, водному и электролитному дисбалансу[21], риску развития рака молочной железы[23], сахарного диабета II типа[26], опухоли гипофиза[27]. Психические проявления длительной гиперпролактинемии могут включать в себя депрессию, тревогу, раздражительность, нарушения сна, а также повышенную утомляемость, слабость, снижение памяти[24]. У беременных гиперпролактинемия повышает риск потери беременности как на ранних, так и на поздних сроках и приводит к замедлению внутриутробного роста плода[28]. Повышение пролактина при терапии рисперидоном более выражено, чем при терапии другими атипичными антипсихотиками (кроме амисульприда), которые чаще вызывают клинически незначимую преходящую гиперпролактинемию[29], и даже более выражено, чем при терапии типичными антипсихотиками[30]. При терапии рисперидоном могут наблюдаться показатели пролактина, в десятки раз превышающие нормативные[31]. Рисперидон может оказывать влияние на уровень пролактина даже при приёме в низких дозах[32]. При терапии Рисполептом Конста (пролонгированным рисперидоном) гиперпролактинемия может сохраняться в течение 6 месяцев после отмены препарата[33].
Со стороны мочеполовой системы: зачастую — приапизм, нарушения эрекции, нарушения эякуляции, аноргазмия, недержание мочи, редко — опухоль надпочечников.
Аллергические реакции: ринит, кожная сыпь[19], ангионевротический отек, фотосенсибилизация.
Со стороны кожных покровов: сухость кожи, гиперпигментация, зуд.
Прочие: нарушения аккомодации[11], неясность зрения, гипотермия, гипертермия[7], артралгия.
Особые указания[править | править код]
С осторожностью применять у пациентов с заболеваниями сердечно-сосудистой системы (в том числе при сердечной недостаточности, инфаркте миокарда, нарушениях проводимости сердечной мышцы, нарушении мозгового кровообращения, гиповолемии)[19], а также при обезвоживании, гиповолемии или цереброваскулярных нарушениях. У этой категории пациентов дозу следует увеличивать постепенно.
Риск развития ортостатической гипотензии особенно повышен в начальном периоде подбора дозы. При возникновении гипотензии следует рассмотреть вопрос о снижении дозы.
Превышение максимальной суточной дозы (8 мг) увеличивает риск развития экстрапирамидных расстройств[19].
При применении антипсихотиков, и в частности рисперидона, отмечалось возникновение поздней дискинезии. Имеются сообщения о том, что возникновение экстрапирамидных симптомов представляет собой один из факторов риска развития поздней дискинезии. При появлении симптомов поздней дискинезии следует рассмотреть вопрос об отмене всех антипсихотических средств.
В случае развития злокачественного нейролептического синдрома необходимо отменить все антипсихотические средства, включая рисперидон.
Рисперидон следует применять с осторожностью в сочетании с другими препаратами центрального действия.
При отмене карбамазепина и других индукторов печёночных ферментов дозу рисперидона следует пересмотреть и при необходимости уменьшить.
Метаболические и эндокринные нарушения[править | править код]
Приём рисперидона, как и некоторых других антипсихотиков, может приводить к повышению веса[34] и развитию сахарного диабета[20]. Для профилактики метаболических и эндокринных нарушений необходимо контролировать перед началом приёма нейролептика и во время его приёма массу тела[35][36][37] и индекс массы тела[36][37], уровень глюкозы натощак (или гемоглобина A1c[38]), уровни липидов в плазме крови[23][35][36][37]. Необходимо внимательное отношение к образу жизни и режиму питания пациента. Питание должно быть по возможности менее калорийным, а образ жизни — посильно более активным; при этом диета и физические нагрузки требуют тщательного дозирования[39]. Если замечена существенная прибавка веса, необходимо направить пациента к диетологу и специалисту по лечебной физкультуре[23]. Следует проявлять настороженность в отношении возможных симптомов диабета (потеря массы тела, сонливость, жажда, полиурия). При развивающемся диабете важно как можно ранее его диагностировать и начать лечение, чтобы предотвратить возникновение опасных для жизни состояний, связанных с диабетом (ацидоз и кома)[35].
Влияние на способность к вождению автотранспорта и управлению механизмами[править | править код]
В период лечения, до выяснения индивидуальной чувствительности к рисперидону, пациентам следует избегать вождения автотранспорта и другой деятельности, требующей высокой концентрации внимания и скорости психомоторных реакций.
Лекарственные взаимодействия[править | править код]
При одновременном применении индукторов микросомальных ферментов печени (например, карбамазепина[7]) возможно уменьшение концентрации рисперидона в плазме крови.
При одновременном применении с производными фенотиазина, трициклическими антидепрессантами и бета-адреноблокаторами возможно повышение концентрации рисперидона в плазме крови[19]. Флуоксетин и пароксетин также могут повышать концентрацию рисперидона в плазме крови[4].
Рисперидон уменьшает эффекты леводопы и других агонистов дофаминовых рецепторов[19]. Потенцирует действие нейролептиков[9].
При сочетании с бензодиазепинами может возникнуть дополнительный седативный эффект[40]:548.
Критика[править | править код]
В 2012 году в США по решению суда компания Johnson & Johnson, выпускающая риспердал (рисперидон), была оштрафована более чем на 1,1 миллиарда долларов. Присяжные признали, что компания и её дочернее предприятие Janssen преуменьшали и скрывали риски, связанные с приёмом этого препарата, такие как повышенный риск смертности, инсультов, судорог, увеличения веса и сахарного диабета. Группа федеральных экспертов по лекарствам пришла к выводу, что препарат применялся излишне широко. Более четверти пациентов, принимавших данный препарат, в том числе и без рецепта, были детьми и подростками. Всемирно известный детский психиатр Джозеф Бидерман из Гарварда активно рекламировал риспердал для назначения его детям и вымогал у компании деньги[41].
В апреле 2012 года правительство США дало ход другому делу о мошенничестве компании Johnson & Johnson: компания платила взятки организации Omnicare — самой крупной национальной аптеке для домов престарелых, стремясь принудить её закупить и рекомендовать риспердал и другие лекарства компании. При этом Johnson & Johnson скрыла от Omnicare, что FDA запретила рекламировать риспердал в качестве эффективного и безопасного препарата для пожилых пациентов, так как он не был должным образом изучен, и что она не одобрила этот препарат для лечения психотических и поведенческих проявлений деменции (самое распространённое применение в клиниках, обслуживаемых Omnicare) из-за отсутствия данных о его безопасности[41].
Примечания[править | править код]
- ↑ Машковский М. Д. Лекарственные средства. — 16-е изд. — М.: Новая волна, 2012. — С. 75. — 1216 с. — ISBN 978-5-7864-0218-7.
- ↑ Eric Hollander, Evdokia Anagnostou. Clinical Manual for the Treatment of Autism (англ.). — American Psychiatric Publishing, 2007. — P. 105—106. — ISBN 978-1-58562-222-1.
- ↑ Kirino E. Efficacy and tolerability of pharmacotherapy options for the treatment of irritability in autistic children (англ.) // Clin Med Insights Pediatr : journal. — 2014. — Vol. 8. — P. 17—30. — doi:10.4137/CMPed.S8304. — PMID 24932108. — PMC 4051788.
- ↑ 1 2 3 Сыропятов О., Дзеружинская Н., Аладышева Е. Основы психофармакотерапии: пособие для врачей / Под редакцией чл.-корр. Крымской АН, доктора медицинских наук, профессора О. Г. Сыропятова. — Киев: Украинская военно-медицинская академия, Украинский НИИ социальной и судебной психиатрии и наркологии, 2007. — 310 с.
- ↑ 1 2 Рисперидон (Risperidone) // РЛС > Лекарства и субстанции > Действующие вещества > Рисперидон. Дата обращения: 1 ноября 2020. Архивировано 23 апреля 2021 года.
- ↑ FDA (October 2, 2006). FDA Approves the First Drug to Treat Irritability Associated with Autism, Risperdal. Press release. Архивная копия от 12 марта 2007 на Wayback Machine — Пресс-релиз агентства FDA, США. (англ.)
- ↑ 1 2 3 4 5 6 Руководство по рациональному использованию лекарственных средств (формуляр) / Под ред. А. Г. Чучалина, Ю. Б. Белоусова, Р. У. Хабриева, Л. Е. Зиганшиной. — ГЭОТАР-Медиа. — М., 2006. — 768 с. — ISBN 5-9704-0220-6.
- ↑ Атипичные антипсихотики: правда и вымысел // Московская областная психиатрическая газета. — Сентябрь 2008 г. — № 5 (42). Архивировано 24 июня 2015 года.
- ↑ 1 2 Подкорытов В. С., Чайка Ю. Ю. Депрессии. Современная терапия. — Харьков: Торнадо, 2003. — 352 с. — ISBN 966-635-495-0.
- ↑ Türkçapar H., Tütüncü R. Suicide attempt by ingestion high doses of risperidone, citalopram and paracetamol (англ.) // Klinik Psikofarmakoloji Bulteni — Bulletin of Clinical Psychopharmacology. — 2004. — Vol. 14, no. 1. — P. 14—17. Архивировано 22 сентября 2020 года.
- ↑ 1 2 3 4 Клиническая психиатрия: [Учеб. пособие]: Пер. с англ., перераб. и доп / Х.И. Каплан, Б.Дж. Садок; Ред. и авт. доп. Ю.А. Александровский, А.С. Аведисова, Л.М. Барденштейн и др.; Гл. ред.: Т.Б. Дмитриева. — Москва : ГЭОТАР МЕДИЦИНА, 1998. — 505 с. — ISBN 5-88816-010-5. Оригинал: Pocket Handbook of Clinical Psychiatry / Harold I Kaplan, Benjamin J Sadock. — Baltimore: Williams & Wilkins, 1990. — ISBN 0-683-04583-0.
- ↑ Риск развития экстрапирамидного синдрома у больных шизофренией, получающих антипсихотики: популяционное исследование // Clin. Pharmacol. Ther.. — 2007. Архивировано 2 марта 2014 года.
- ↑ Tarsy D, Lungu C, Baldessarini RJ. Epidemiology of tardive dyskinesia before and during the era of modern antipsychotic drugs // Handb Clin Neurol. — 2011. — Т. 100. — С. 601—616. — PMID 21496610.
- ↑ Яворская С.А. Применение селективных ингибиторов обратного захвата серотонина в неврологической практике // Русский медицинский журнал. — 7 марта 2007 г. — № 5. Архивировано 22 марта 2015 года.
- ↑ Schirmbeck F., Zink M. Clozapine-induced obsessive-compulsive symptoms in schizophrenia: a critical review. (англ.) // Current Neuropharmacology. — 2012. — March (vol. 10, no. 1). — P. 88—95. — doi:10.2174/157015912799362724. — PMID 22942882. — PMC 3286851.
- ↑ Park C. H., Park T. W., Yang J. C., Lee K. H., Huang G. B., Tong Z., Park M. S., Chung Y. C. No negative symptoms in healthy volunteers after single doses of amisulpride, aripiprazole, and haloperidol: a double-blind placebo-controlled trial. (англ.) // International clinical psychopharmacology. — 2012. — Vol. 27, no. 2. — P. 114—120. — doi:10.1097/YIC.0b013e3283502773. — PMID 22241281.
- ↑ Фармакотерапия в неврологии и психиатрии: [Пер. с англ.] / Под ред. С. Д. Энна и Дж. Т. Койла. — Москва: ООО: «Медицинское информационное агентство», 2007. — 800 с.: ил. с. — 4000 экз. — ISBN 5-89481-501-0.
- ↑ Архивированная копия. Дата обращения: 13 ноября 2014. Архивировано из оригинала 24 декабря 2014 года.Архивированная копия. Дата обращения: 13 ноября 2014. Архивировано из оригинала 4 апреля 2017 года.
- ↑ 1 2 3 4 5 6 Губский Ю. И., Шаповалова В. А., Кутько И. И., Шаповалов В. В. Лекарственные средства в психофармакологии. — Киев — Харьков: Здоров'я — Торсінг, 1997. — 288 с. — 20 000 экз. — ISBN 5-311-00922-5, 966-7300-04-8.
- ↑ 1 2 Chabroux S, Haffen E, Penfornis A. Diabetes and second-generation (atypical) antipsychotics // Ann Endocrinol (Paris). — 2009 Sep. — Т. 70, № 4. — С. 202—210. — doi:10.1016/j.ando.2009.07.003. — PMID 19700142. Архивировано 21 декабря 2013 года.
- ↑ 1 2 Бурчинский С.Г. Проблема безопасности в стратегии фармакотерапии атипичными нейролептиками // Нейро News: психоневрология и нейропсихиатрия. — Сентябрь 2010. — № 5 (24). Архивировано 6 октября 2014 года.
- ↑ 1 2 Горобец Л.Н., Буланов В.С., Комиссаров П.С., Ермолаева Л.Г. Проблема гиперпролактинемии при терапии антипсихотическими препаратами // Социальная и клиническая психиатрия : журнал. — 2003. — Т. 13, вып. 1. — С. 164—169. — ISSN 0869-4893.
- ↑ 1 2 3 4 Lehman AF, Lieberman JA, Dixon LB, McGlashan TH, Miller AL, Perkins DO, Kreyenbuhl J. Practice Guideline for the Treatment of Patients With Schizophrenia. — 2nd ed. — American Psychiatric Association, 2004. Перевод фрагмента: Применение нейролептиков при шизофрении // Стандарты мировой медицины. — 2005. — № 2/3. — С. 83—112. Архивировано 25 сентября 2013 года.
- ↑ 1 2 3 4 Кушнир О.Н. Гиперпролактинемия в психиатрической практике (клиническая картина, лечение, профилактика) // Психиатрия и психофармакотерапия. — 2007. — Т. 9, № 1. Архивировано 2 февраля 2013 года.
- ↑ Maguire GA. Повышение уровня пролактина при терапии антипсихотиками: механизмы действия и клинические последствия (реферат) = J Clin Psychiatry 2002; 63 (suppl. 4): 56–62 // Психиатрия и психофармакология. — 2006. — Т. 08, № 6. Архивировано 28 декабря 2008 года.
- ↑ Горобец Л.Н., Поляковская Т.П., Литвинов А.В. и др. Проблема остеопороза у больных с психическими расстройствами. Часть 2 // Социальная и клиническая психиатрия. — 2013. — Т. 23, № 1. — С. 87—92. Архивировано 4 октября 2014 года.
- ↑ Szarfman A., Tonning J.M., Levine J.G., Doraiswamy P.M. Atypical antipsychotics and pituitary tumors: a pharmacovigilance study (англ.) // Pharmacotherapy : journal. — 2006. — June (vol. 26, no. 6). — P. 748—758. — doi:10.1592/phco.26.6.748. — PMID 16716128. (недоступная ссылка) Перевод: Атипичные антипсихотики и опухоли гипофиза: исследование фармакобдительности
- ↑ Ушкалова Е. А., Ушкалова А. В., Шифман Е. М. Лечение психических заболеваний в период беременности и лактации: Учебное пособие. — НИЦ ИНФРА-М, 2013. — 284 с. — ISBN 978-5-16-006600-4. Архивировано 14 марта 2022 года.
- ↑ Цыганков Б.Д., Агасарян Э.Г. Современные и классические антипсихотические препараты: сравнительный анализ эффективности и безопасности // Психиатрия и психофармакотерапия. — 2006. — Т. 8, № 6. Архивировано 2 февраля 2013 года.
- ↑ Григорьева Е.А., Рицков А.С. Особенности действия атипичного нейролептика амисульприда // Журнал неврологии и психиатрии им. С.С.Корсакова. — 2004. — № 6. Архивировано 6 октября 2014 года.
- ↑ Горобец Л.Н., Поляковская Т.П., Литвинов А.В. и др. Проблема остеопороза у больных с психическими расстройствами. Часть 1 // Социальная и клиническая психиатрия. — 2012. — Т. 22, № 3. — С. 107—112. Архивировано 22 сентября 2020 года.
- ↑ Peuskens J, Pani L, Detraux J, De Hert M. The effects of novel and newly approved antipsychotics on serum prolactin levels: a comprehensive review : [арх. 20 июля 2017] // CNS Drugs. — 2014 May. — Vol. 28, no. 5. — P. 421—53. — doi:10.1007/s40263-014-0157-3. — PMID 24677189.
- ↑ Рациональная фармакотерапия в психиатрической практике: руководство для практикующих врачей / Под общ. ред. Ю. А. Александровского, Н. Г. Незнанова. — Москва: Литтерра, 2014. — 1080 с. — (Рациональная фармакотерапия). — ISBN 978-5-4235-0134-1.
- ↑ Маляров С. А.; подг. М. Добрянская. Побочные реакции антипсихотических средств // Нейро News: психоневрология и нейропсихиатрия. — Январь 2010. — № 1 (20). Архивировано 6 октября 2014 года.
- ↑ 1 2 3 Melkersson K, Dahl M-L. Метаболические нарушения на фоне терапии атипичными антипсихотиками (реферат) // Психиатрия и психофармакотерапия. — 2006. — Т. 11, № 2. Архивировано 19 января 2013 года.
- ↑ 1 2 3 Мосолов С.Н., Рывкин П.В., Сердитов О.В., Ладыженский М.Я., Потапов А.В. Метаболические побочные эффекты современной антипсихотической фармакотерапии // Социальная и клиническая психиатрия. — Москва, 2008. — Т. 18, вып. 3. — С. 75—90. Архивировано 12 марта 2012 года.
- ↑ 1 2 3 Психиатрия. Национальное руководство / Под ред. Дмитриевой Т.Б., Краснова В.Н., Незнанова Н.Г., Семке В.Я., Тиганова А.С. — Москва: ГЭОТАР-Медиа, 2011.
- ↑ Маляров С. А.; подг. М. Добрянская. Побочные реакции антипсихотических средств // Нейро News: психоневрология и нейропсихиатрия. — Январь 2010. — № 1 (20). (недоступная ссылка)
- ↑ Горобец Л.Н. Эндокринные побочные эффекты нейролептической терапии. — Общероссийская общественная организация инвалидов вследствие психических расстройств и их семей «Новые возможности». IV межрегиональное совещание. 17—20 апреля. Москва, 2005. Дата обращения: 20 декабря 2013. Архивировано 23 марта 2013 года.
- ↑ Взаимодействие лекарств и эффективность фармакотерапии / Л. В. Деримедведь, И. М. Перцев, Е. В. Шуванова, И. А. Зупанец, В. Н. Хоменко; под ред. проф. И. М. Перцева. — Харьков: Издательство «Мегаполис», 2001. — 784 с. — 5000 экз. — ISBN 996-96421-0-X.
- ↑ 1 2 Гётше П. Смертельно опасные лекарства и организованная преступность: Как большая фарма коррумпировала здравоохранение / [Пер. с англ. Л. Е. Зиганшиной]. — Москва: Издательство «Э», 2016. — 464 с. — (Доказательная медицина). — 3000 экз. — ISBN 978-5-699-83580-5.
Ссылки[править | править код]
Для улучшения этой статьи по фармакологии желательно:
|