Хронический лимфолейкоз: различия между версиями
| [отпатрулированная версия] | [отпатрулированная версия] |
Addbot (обсуждение | вклад) м Перемещение 21 интервики на Викиданные, d:q1088156 |
OpossumK (обсуждение | вклад) →Этиопатогенез: дополнение |
||
| Строка 20: | Строка 20: | ||
== Этиопатогенез == |
== Этиопатогенез == |
||
Первоначально ХЛЛ рассматривали как онкологическое заболевание, характеризующееся накоплением долгоживущих, но очень редко делящихся иммунологически некомпетентных B-лимфоцитов<ref name="Dameshek">{{статья|автор=Dameshek W.|заглавие=Chronic lymphocytic leukemia — an accumulative disease of immunologically incompetent lymphocytes|ссылка=http://bloodjournal.hematologylibrary.org/content/29/4/566.long|издание=Blood|год=1967|том=29|выпуск=4:Suppl|страницы=566—584|pmid=6022294}}</ref>. Однако исследования с использованием [[Тяжёлая вода|тяжёлой воды]] показали, что злокачественные клетки [[Пролиферация|пролиферируют]], и достаточно быстро — количество новых клеток, образующихся за день, составляет от 0,1 до более чем 1 % от общего числа клеток клона<ref name="Messmer">{{статья|автор=Messmer B. T., Messmer D., Allen S. L., Kolitz J. E., Kudalkar P., Cesar D., Murphy E. J., Koduru P., Ferrarini M., Zupo S., Cutrona G., Damle R. N., Wasil T., Rai K. R., Hellerstein M. K., Chiorazzi N.|заглавие=In vivo measurements document the dynamic cellular kinetics of chronic lymphocytic leukemia B cells|ссылка=http://www.ncbi.nlm.nih.gov/pmc/articles/PMC548318/|издание=J Clin Invest|год=2005|том=115|выпуск=3|страницы=755—764|doi=15711642}}</ref>. Причём при высокой скорости пролиферации более вероятно агрессивное течение болезни. |
Первоначально ХЛЛ рассматривали как онкологическое заболевание, характеризующееся накоплением долгоживущих, но очень редко делящихся иммунологически некомпетентных B-лимфоцитов<ref name="Dameshek">{{статья|автор=Dameshek W.|заглавие=Chronic lymphocytic leukemia — an accumulative disease of immunologically incompetent lymphocytes|ссылка=http://bloodjournal.hematologylibrary.org/content/29/4/566.long|издание=Blood|год=1967|том=29|выпуск=4:Suppl|страницы=566—584|pmid=6022294}}</ref>. Однако исследования с использованием [[Тяжёлая вода|тяжёлой воды]] показали, что злокачественные клетки [[Пролиферация|пролиферируют]], и достаточно быстро — количество новых клеток, образующихся за день, составляет от 0,1 до более чем 1 % от общего числа клеток клона<ref name="Messmer">{{статья|автор=Messmer B. T., Messmer D., Allen S. L., Kolitz J. E., Kudalkar P., Cesar D., Murphy E. J., Koduru P., Ferrarini M., Zupo S., Cutrona G., Damle R. N., Wasil T., Rai K. R., Hellerstein M. K., Chiorazzi N.|заглавие=In vivo measurements document the dynamic cellular kinetics of chronic lymphocytic leukemia B cells|ссылка=http://www.ncbi.nlm.nih.gov/pmc/articles/PMC548318/|издание=J Clin Invest|год=2005|том=115|выпуск=3|страницы=755—764|doi=15711642}}</ref>. Причём при высокой скорости пролиферации более вероятно агрессивное течение болезни. |
||
Клеточное микроокружение (ниша) играет большую роль в патогенезе хронического лимфолейкоза. Пролиферация злокачественных клеток происходит в микроанатомических структурах, которые называются пролиферативными центрами, или псевдофолликулами. Псевдофолликулы представляют собой скопления лейкозных клеток, находящихся в контакте со вспомогательными клетками (например, стромальными клетками), которые стимулируют их пролиферацию и выживание<ref name="D'Cruz2013">{{статья|автор=D'Cruz O. J., Uckun F. M.|заглавие=Novel Bruton's tyrosine kinase inhibitors currently in development|ссылка=http://www.ncbi.nlm.nih.gov/pmc/articles/PMC3594038/|издание=Onco Targets Ther|год=2013|том=6|страницы=161—176|doi=10.2147/OTT.S33732|pmid=23493945}}</ref>. |
|||
=== Возможные причины === |
=== Возможные причины === |
||
Версия от 16:15, 17 июня 2013
| Хронический лимфолейкоз | |
|---|---|
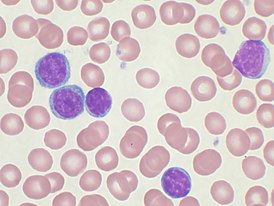 Злокачественные клетки в мазке периферической крови | |
| МКБ-11 | XH15T2 |
| МКБ-10 | C91.1 |
| МКБ-10-КМ | C91.1 и C91.10 |
| МКБ-9 | 204.9 |
| МКБ-9-КМ | 204.1[1][2] |
| МКБ-О | 9823/3 |
| OMIM | 151400, 609630, 109543, 612557, 612559 и 612558 |
| DiseasesDB | 2641 |
| MedlinePlus | 000532 |
| eMedicine | med/370 |
| MeSH | D015462 |
Хронический лимфолейкоз, или хронический лимфоцитарный лейкоз (ХЛЛ) — злокачественное клональное лимфопролиферативное заболевание, характеризующееся накоплением атипичных зрелых CD5/CD19/CD23-положительных В-лимфоцитов преимущественно в крови, костном мозге, лимфатических узлах, печени и селезёнке[3].
Эпидемиология
Хронический лимфолейкоз — одно из наиболее распространённых онкогематологических заболеваний[4]. Также это наиболее частый вариант лейкоза среди представителей европеоидной расы. Ежегодная заболеваемость составляет ок. 3 случаев на 100 тыс. человек. Дебют заболевания как правило происходит в пожилом возрасте. Мужчины болеют в 1,5—2 раза чаще женщин. Предрасположенность к заболеванию передаётся по наследству (риск развития ХЛЛ у непосредственных родственников в 7 раз превышает популяционный). Описаны семейные случаи с относительно высокой пенетрантностью. По непонятным причинам редко встречается среди населения стран Восточной Азии. Большей части случаев ХЛЛ, если не всем, предшествует предлейкозное состояние (моноклональный В-клеточный лимфоцитоз), которое наблюдается у 5—10 % людей в возрасте старше 40 лет и прогрессирует в ХЛЛ с частотой около 1 % в год[5].
Этиопатогенез
Первоначально ХЛЛ рассматривали как онкологическое заболевание, характеризующееся накоплением долгоживущих, но очень редко делящихся иммунологически некомпетентных B-лимфоцитов[6]. Однако исследования с использованием тяжёлой воды показали, что злокачественные клетки пролиферируют, и достаточно быстро — количество новых клеток, образующихся за день, составляет от 0,1 до более чем 1 % от общего числа клеток клона[7]. Причём при высокой скорости пролиферации более вероятно агрессивное течение болезни.
Клеточное микроокружение (ниша) играет большую роль в патогенезе хронического лимфолейкоза. Пролиферация злокачественных клеток происходит в микроанатомических структурах, которые называются пролиферативными центрами, или псевдофолликулами. Псевдофолликулы представляют собой скопления лейкозных клеток, находящихся в контакте со вспомогательными клетками (например, стромальными клетками), которые стимулируют их пролиферацию и выживание[8].
Возможные причины
Этиологическая связь ХЛЛ с канцерогенными химическими веществами и ионизирующим излучением не доказана. В отличие от других B-клеточных лейкозов, для ХЛЛ не удалось выявить типичных хромосомных транслокаций, затрагивающих онкогены. Кроме того, крупные хромосомные перестройки редко наблюдаются на ранних стадиях заболевания, так что маловероятно, что они являются первичной причиной ХЛЛ. Однако по мере прогрессирования заболевания такие перестройки происходят: чаще всего это делеции участков хромосом 11, 13, 14 и 17[3].
Происхождение злокачаственного клона
Злокачественные клетки имеют CD19/CD5/CD23-положительный иммунофенотип и низкий уровень мембранных иммуноглобулинов. Нормальные популяции В-клеток с таким набором поверхностных маркеров неизвестны, что мешает установить, какой тип клеток может давать начало злокачественному клону при ХЛЛ. Анализ транскриптома показал, что опухолевые клетки по набору синтезируемых мРНК похожи на зрелые В-клетки, которые прошли активацию антигеном. В норме таким профилем экспрессии генов обладают В-клетки памяти и В-клетки краевой зоны лимфатических фолликулов, поэтому предполагают, что именно они могут быть предшественниками лейкозных клеток[5].
Клинические проявления
Характерен абсолютный лимфоцитоз в периферической крови (по данным гемограммы) и костном мозге (по данным миелограммы). На ранних стадиях лимфоцитоз является единственным проявлением заболевания. Пациенты могут предъявлять жалобы на так называемые «конституциональные симптомы» — астению, повышенную потливость, спонтанное снижение массы тела.
Характерна генерализованная лимфаденопатия. Увеличение внутригрудных и внутрибрюшных лимфатических узлов выявляется при ультразвуковом или рентгенологическом обследовании, периферические лимфоузлы доступны пальпации. Лимфатические узлы могут достигать значительных размеров, образовывать мягкие или плотноватые конгломераты. Сдавление внутренних органов не характерно.
На более поздних стадиях заболевания присоединяется гепатомегалия и спленомегалия. Увеличение селезёнки может проявляться ощущением тяжести или дискомфорта в левом подреберье, феноменом раннего насыщения.
За счёт накопления опухолевых клеток в костном мозге и вытеснения нормального гемопоэза на поздних стадиях могут развиваться анемия, тромбоцитопения, редко нейтропения. Поэтому пациенты могут жаловаться на общую слабость, головокружения, петехии, экхимозы, спонтанную кровоточивость.
Анемия и тромбоцитопения также могут иметь аутоиммунный генез.
Для заболевания характерна выраженная иммуносупрессия, затрагивающая преимущественно гуморальный иммунитет (гипогаммаглобулинемия). Из-за этого имеется предрасположенность к инфекциям, например, рецидивирующим простудным заболеваниям.
Необычным клиническим проявлением заболевания может быть гиперреактивность на укусы насекомых.
Диагностика
Для дифференциальной диагностики ХЛЛ с другими лимфопролиферативными заболеваниями необходимо проанализировать количество В-клеток в периферической крови, мазок крови и провести иммунофенотипирование циркулирующих в крови лимфоцитов. Дополнительно для определения прогноза (но не схемы лечения) иногда проводят цитогенетическое исследование, определяют мутационный статус локуса IgVH, количество ZAP-70 или CD38 в клетках ХЛЛ, количество CD23, тимидинкиназы и β2-микроглобулина в сыворотке крови, а также анализируют биоптат или аспират костного мозга[9].
Анализ крови
Необходимым критерием диагноза ХЛЛ является повышение абсолютного числа В-лимфоцитов в крови до или более 5×109/л в течение не менее чем трёх месяцев. Клональное происхождение лимфоцитов подтверждают с помощью иммунофенотипирования.
В мазке крови обнаруживаются опухолевые клетки, которые имеют морфологию зрелых (малых) лимфоцитов: «штампованное» ядро с конденсированным хроматином без ядрышка, узкий ободок цитоплазмы. Иногда отмечается существенная (более 10 %) примесь омоложенных клеток (пролимфоцитов и параиммунобластов), требующая проведения дифференциального диагноза с пролимфоцитарным лейкозом[9].
Иммунофенотипирование
Иммунофенотипирование лимфоцитов методом проточной цитометрии обязательно для подтверждения диагноза. В качестве диагностического материала обычно используется периферическая кровь. Для клеток ХЛЛ характерен аберрантный иммунофенотип: одновременная экспрессия (коэкспрессия) Т-клеточного маркера CD5 и В-клеточных маркеров CD19 и CD23[9]. Количество В-клеточных маркеров CD20, CD79b и мембраносвязанных иммуноглобулинов IgM и IgD понижено по сравнению с нормальными В-клетками[3]. В дополнение к этому выявляется клональность. Диагноз ХЛЛ также может быть установлен на основании данных иммуногистохимического исследования биоптата лимфатического узла или селезёнки.
Цитогенетическое исследование
Цитогенетическое исследование проводится методом стандартного кариотипирования или FISH. Задача исследования — выявление хромосомных мутаций, часть из которых имеет прогностическую значимость. Из-за возможности клональной эволюции исследование должно повторяться перед каждой линией терапии и в случае возникновения рефрактерности. Кариотипирование при ХЛЛ требует применения митогенов, поскольку без стимуляции редко удается получить необходимое для анализа количество метафаз. Интерфазная FISH при ХЛЛ не требует применения митогенов и отличается большей чувствительностью. При анализе используются локус-специфичные зонды, позволяющие выявлять наиболее распространённые хромосомные перестройки.
Хромосомные мутации обнаруживаются более чем в 80 % случаев ХЛЛ. Постепенно накапливающиеся данные позволяют предсказывать прогноз (и даже в некоторых случаях выбирать подходящие схемы лечения) для наиболее часто встречающихся мутаций:
- del13q14 выявляется в ~60 % случаев, прогноз благоприятный;
- трисомия по хромосоме 12 выявляется в ~15 % случаев, прогноз обычный;
- del11q выявляется в ~10 % случаев и может ассоциироваться с резистентностью к алкилирующим химиопрепаратам;
- del17p13 выявляется в ~7 % случаев, прогноз неблагоприятный, клоны часто бывают устойчивы к стандартным схемам химиотерапии с использованием алкилирующих препаратов и/или аналогов пурина[9];
- del6q21 характеризуется неблагоприятным прогнозом[3].
Другие методы
Рутинный физикальный осмотр позволяет получить достаточное представление о клинической динамике, поскольку заболевание носит системный характер. Выполнение УЗИ и компьютерной томографии для оценки объёма внутренних лимфоузлов не является обязательным вне клинических исследований.
Тест на гемолитическую анемию из-за высокой частоты аутоиммунных осложнений при ХЛЛ необходим даже при отсутствии её явных клинических проявлений. Рекомендуется проводить прямую пробу Кумбса, подсчёт числа ретикулоцитов и определение уровня фракций билирубина. При наличии цитопении для уточнения её генеза (специфическое поражение костного мозга или аутоиммунное осложнение) иногда необходимо исследование миелограммы, для чего выполняется стернальная пункция.
Стадирование
Используются системы стадирования, предложенные K. Rai[10] и J. Binet[11]. Оригинальная сиситема Rai была модифицирована с целью снизить количество определяемых групп риска с 5 до 3[9]. Обе системы опираются на данные физического осмотра и стандартные лабораторные анализы и легки в применении. В них отражено естественное течение заболевания — постепенное накопление опухолевой массы. Прогноз пациентов на поздних стадиях может быть хуже, чем на более ранних.
|
| |||||||||||||||||||||||
Лечение
Хронический лимфолейкоз является неизлечимым, однако медленнопрогрессирующим (индолентным) заболеванием.
Лечение не начинается сразу после подтверждения диагноза. Заболевание может сохранять стабильность годами, иногда в течение всей жизни больного. Часто наблюдается волнообразное течение с периодами увеличения и уменьшения опухолевого объема. Решение о необходимости начала терапии принимается обычно после периода более или менее длительного наблюдения.
Показания для начала лечения сформулированы в современных рекомендациях. Они отражают картину активной прогрессии заболевания, приводящей к ухудшению медицинского состояния больного и/или качества его жизни.
Из-за системного характера заболевания радиотерапия при ХЛЛ не применяется. Стандартом терапии являются химиотерапевтические режимы с включением нуклеотидных аналогов, алкилирующих препаратов и моноклональных антител.
Один из наиболее эффективных режимов — «FCR» (англ. fludarabine, cyclophosphamide, rituximab). Он позволяет получить полную ремиссию примерно у 85 % больных низкой группы риска. Однако этот режим имеет побочные эффекты, которые не позволяют использовать его для пациентов пожилого возраста. Кроме того, режим малоэффективен для больных группы высокого риска (например, имеющих делецию 17p)[12].
| Режим FCR | |
|---|---|
| Флударабин | 25 мг/м2 в/в или 40 мг/м2 р.о. 1—3 дни |
| Циклофосфамид | 250 мг/м2 в/в 1—3 дни |
| Ритуксимаб | 375 мг/м2 (1 курс) или 500 мг/м2 (2—6 курсы) 1 или 0 день |
Активно исследуется возможность применения в терапии алкилирующего препарата бендамустин.
Резистентость к цитостатикам, как правило, обусловлена нарушением механизмов инициации апоптоза в ответ на повреждения ДНК в клетках опухоли. Наиболее типичны мутации гена TP53, приводящие к его инактивации. Клетки с инактивированным p53 не погибают при накоплении повреждений генома. Более того, мутации, индуцированные цитостатиками, могут давать таким клеткам дополнительное преимущество за счет активации онкогенов или инактивации антионкогенов. Таким образом, мутагенез, индуцированный цитостатиками, может являться двигателем клональной эволюции.
У пациентов с резистентным течением в настоящее время используются высокие дозы глюкокортикостероидов, алемтузумаб?! (моноклональное антитело к CD52[13]), режимы, его содержащие, а также аллогенная ТКМ.
Проведение интенсивной химиотерапии и ТКМ у пожилых может быть затруднено плохим соматическим статусом и наличием серьезных сопутствующих заболеваний. В этой группе больных часто используется хлорамбуцил или комбинации на его основе.
Новые препараты (леналидомид, флавопиридол, облимерсен, люмиликсимаб, офатумумаб) и комбинированные режимы на их основе в настоящее время проходят заключительные этапы клинических испытаний. Большой потенциал имеет использование ингибиторов внутриклеточного сигналинга — CAL-101 (ингибитор дельта изоформы PI3K) и PCI-32765 (ингибитор тирозинкиназы Брутона).
Существует также значительное количество новых экспериментальных подходов к терапии ХЛЛ, эффективность и безопасность которых окончательно не установлена.
Прогноз
По клиническим проявлениям ХЛЛ является довольно гетерогенным заболеванием: болезнь может протекать длительно без прогрессии или наоборот быть очень агрессивной[5]. Соответственно и прогноз может быть сравнительно благоприятным — в случае пациентов из группы низкого риска медиана выживаемости от момента постановки диагноза достигает 8—10 лет. Известен ряд факторов, которые позволяют прогнозировать результаты лечения и продолжительность жизни, в том числе:
- Наличие или отсутствие признаков соматической гипермутации в генах вариабельных фрагментов иммуноглобулинов В-клеточного рецептора,
- Использование определенных V-генов в структуре В-клеточного рецептора (например, VH3—21),
- Уровень экспрессии тирозинкиназы Zap-70,
- Уровень экспрессии поверхностного маркера CD38,
- Хромосомные мутации del17p, del11q, затрагивающие гены TP53 и ATM,
- Уровень бета-2-микроглобулина в сыворотке крови,
- Стадия заболевания по Rai и Binet,
- Время удвоения числа лимфоцитов периферической крови и т. д.
Опухолевая трансформация, при которой клетки клона приобретают новые характеристики, делающие их похожими на диффузную крупноклеточную лимфому, носит название синдром Рихтера. Прогноз при наличии трансформации крайне неблагоприятный.
См. также
Гемобластозы
Лейкозы
Хронические лейкозы
Хронические лимфоцитарные лейкозы
Примечания
- ↑ Disease Ontology (англ.) — 2016.
- ↑ Monarch Disease Ontology release 2018-06-29 — 2018-06-29 — 2018.
- ↑ 1 2 3 4 Chiorazzi N., Rai K. R., Ferrarini M. Chronic lymphocytic leukemia // N Engl J Med. — 2005. — Т. 352, вып. 8. — С. 804—815. — PMID 15728813.
- ↑ Jemal A., Siegel R., Xu J., Ward E. Cancer statistics, 2010 // CA Cancer J Clin. — 2010. — Т. 60, вып. 5. — С. 277—300. — doi:10.3322/caac.20073. — PMID 20610543.
- ↑ 1 2 3 Gaidano G., Foà R., Dalla-Favera R. Molecular pathogenesis of chronic lymphocytic leukemia // J Clin Invest. — 2012. — Т. 122, вып. 10. — С. 3432-3438. — doi:10.1172/JCI64101. — PMID 23023714.
- ↑ Dameshek W. Chronic lymphocytic leukemia — an accumulative disease of immunologically incompetent lymphocytes // Blood. — 1967. — Т. 29, вып. 4:Suppl. — С. 566—584. — PMID 6022294.
- ↑ Messmer B. T., Messmer D., Allen S. L., Kolitz J. E., Kudalkar P., Cesar D., Murphy E. J., Koduru P., Ferrarini M., Zupo S., Cutrona G., Damle R. N., Wasil T., Rai K. R., Hellerstein M. K., Chiorazzi N. In vivo measurements document the dynamic cellular kinetics of chronic lymphocytic leukemia B cells // J Clin Invest. — 2005. — Т. 115, вып. 3. — С. 755—764. — doi:15711642[Ошибка: Неверный DOI!].
- ↑ D'Cruz O. J., Uckun F. M. Novel Bruton's tyrosine kinase inhibitors currently in development // Onco Targets Ther. — 2013. — Т. 6. — С. 161—176. — doi:10.2147/OTT.S33732. — PMID 23493945.
- ↑ 1 2 3 4 5 Hallek M., Cheson B. D., Catovsky D. et al. Guidelines for the diagnosis and treatment of chronic lymphocytic leukemia: a report from the International Workshop on Chronic Lymphocytic Leukemia updating the National Cancer Institute-Working Group 1996 guidelines // Blood. — 2008. — Т. 111, вып. 12. — С. 5446-5456. — doi:10.1182/blood-2007-06-093906. — PMID 18216293.
- ↑ Rai K. R., Sawitsky A., Cronkite E. P., Chanana A. D., Levy R. N., Pasternack B. S. Clinical staging of chronic lymphocytic leukemia // Blood. — 1975. — Т. 46, вып. 2. — С. 219—234. — PMID 1139039.
- ↑ Binet J. L., Auquier A., Dighiero G., Chastang C., Piguet H., Goasguen J., Vaugier G., Potron G., Colona P., Oberling F., Thomas M., Tchernia G., Jacquillat C., Boivin P., Lesty C., Duault M. T., Monconduit M., Belabbes S., Gremy F. A new prognostic classification of chronic lymphocytic leukemia derived from a multivariate survival analysis // Cancer. — 1981. — Т. 48, вып. 1. — С. 198-206. — PMID 7237385.
- ↑ Riches J. C., Ramsay A. G., Gribben J. G. Chronic lymphocytic leukemia: an update on biology and treatment // Curr Oncol Rep. — 2011. — Т. 13, вып. 5. — С. 379-385. — doi:10.1007/s11912-011-0188-6. — PMID 21773694.
- ↑ Лекарство, применяемое при лейкемии, может стать мощным оружием в борьбе против рассеянного склероза
Ссылки
- Патологическая анатомия. Курс лекций. Под ред. В. В. Серова, М. А. Пальцева. — М.: Медицина, 1998